急进性肾小球肾炎
| A+医学百科 >> 疾病百科 >> 炎症 >> 急进性肾小球肾炎 |
急进性肾小球肾炎(rapidly progressive glomerulonephritis,RPGN)是以急性肾炎综合征、肾功能急剧恶化、多在早期出现少尿性急性肾衰竭为临床特征,病理类型为新月体性肾小球肾炎的一组疾病。 临床上,肾功能急剧进行性恶化(3个月内肾小球滤过率下降50%以上),伴有贫血,早期出现少尿(尿量≤400ml/d)或无尿(尿量≤100ml/d)。
未经治疗者常于数周或数月内发展至肾功能衰竭终末期。由于肺与肾小球基膜具有共同的抗原,部分患者除有肾炎表现外,还有肺间质炎症和咯血症状,临床上称为肺出血一肾炎综合征。
发病以青壮年男性为多,男女之比约为 2:1发病率约占原发性肾小球疾病的3%~5%,是临床较为少见的疾病。
目录 |
病因及发病机制
由多种原因所致的一组疾病,包括:
- 原发性急进性肾小球肾炎;
- 继发于全身性疾病(如系统性红斑狼疮肾炎)的急进性肾小球肾炎;
- 在原发性肾小球病(如系膜毛细血管性肾小球肾炎)的基础上形成广泛新月体,即病理类型转化而来的新月体性肾小球肾炎。
RPGN根据免疫病理可分为三型,其病因及发病机制各不相同:
- I型又称抗肾小球基底膜型肾小球肾炎,由于抗肾小球基底膜抗体与肾小球基底膜(GBM)抗原相结合激活补体而致病。
- Ⅱ型又称免疫复合物型,因肾小球内循环免疫复合物的沉积或原位免疫复合物形成,激活补体而致病。
- Ⅲ型为少免疫复合物型,肾小球内无或仅微量免疫球蛋白沉积。现已证实50%~80%该型患者为原发性小血管炎肾损害,肾脏可为首发、甚至唯一受累器官或与其他系统损害并存。原发性小血管炎患者血清抗中性粒细胞胞浆抗体(ANCA)常呈阳性。
RPGN患者约半数以上有上呼吸道感染的前驱病史,其中少数为典型的链球菌感染,其它多为病毒感染,但感染与RPGN发病的关系尚未明确。接触某些有机化学溶剂、碳氢化合物如汽油,与RPGN I型发病有较密切的关系。某些药物如丙硫氧嘧啶(PTU)、肼苯达嗪等可引起RPGN Ⅲ型。RPGN的诱发因素包括吸烟、吸毒、接触碳氢化合物等。此外,遗传的易感性在RPGN发病中作用也已引起重视。
病理改变
光学显微镜检查所见
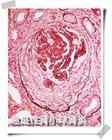
传统看法是早期肾小囊内有大量壁层和脏层上皮细胞增殖(以壁层上皮细胞为主)。增殖的上皮细胞在囊腔重叠成层,形成上皮细胞性新月体或呈环形包绕整个肾小囊壁层,称环状体。有人认为在发病的几天内就可有新月体形成,增殖的上皮细胞之间可见纤维蛋白、多核巨噬细胞、中性粒细胞和红细胞等。这些病变可相当广泛,甚至累及80%左右的肾小球。在时间较长的病例,增殖的每层上皮细胞之间可见有新生的胶原纤维出现,以后逐渐形成纤维性新月体。现已公认新月体形成的数量和严重性与预后密切相关。至于新月体形成的原理尚不十分清楚,多认为是纤维蛋白通过有病变的肾小球毛细血管壁渗出到肾小囊腔内,刺激上皮细胞反应性增殖,但纤维蛋白能否引起如此显著程度上皮细胞增殖尚属疑问,很可能还有其他未知的影响因素。巨噬细胞的作用已受到重视,巨噬细胞促进纤维蛋白原在肾小球沉积,巨噬细胞于球囊壁上增殖,并转化为上皮样细胞,形成新月体。新月体可自行消失。
在有新月体的肾小球毛细血管丛可出现灶性坏死,继之毛细血管萎缩塌陷,并与新月体粘连使囊腔阻塞,最后整个肾小球可发生玻璃样变或纤维化。此外,肾小球毛细血管丛也可见到增殖性改变。
本病理改变除肾小球突出病变外,间质内可有细胞浸润、水肿和纤维化等。间质病变程度也影响预后。
免疫荧光检查所见
主要可见免疫复合物呈颗粒状沉积和抗基底膜抗体呈线状沉积两型。免疫荧光呈线状沉积者多为IgG阳性,其中约1/2~2/3病例可有C3沉积,出现其他免疫球蛋白甚少见。免疫复合物型突出的免疫荧光改变,是在损害的肾小球毛细血管袢部位出现C3、IgG和纤维蛋白(原),70%以上病例新月体内有纤维蛋白(原)存在,在新鲜的增殖新月体中均易见到,而在时间较久所谓旧的新月体中多缺如,新月体中从未出现各种免疫球蛋白。
电镜检查所见
可见新鲜新月体上皮细胞高度肿胀,体积增至32μm。在早期增殖的球囊上皮细胞间有纤维蛋白束(条)和纤维蛋白样物质,后者多见于非常新鲜的新月体,特别是抗基底膜病型引起时;电镜下尚可见肾小球毛细血管内皮细胞和系膜细胞增殖肿胀及管腔变窄等急性炎症性改变。一些病例在基底膜的内皮细胞侧有纤维蛋白甚至少许电子致密物沉积,肾小球基底膜可有不规则增厚、变薄、断裂或钉状突起等,近系膜区基底膜可有明显增厚,免疫复合物沉积部位可在基底膜内皮细胞侧的基底膜中,上皮细胞侧基底膜也可出现驼峰样沉积。
临床表现
多为急骤起病,主要表现为急性肾炎综合症,少尿或无尿、血尿(常为肉眼血尿且反复发作)、大量蛋白尿、红细胞管型伴或不伴水肿和高血压,病程迅速进展,病情持续发作,致使肾功能进行性损害,可在数周或数月发展至肾功能衰竭终末期。患者可有前驱呼吸道感染。它可有三种转归:①在数周内迅速发展为尿毒症,呈急性肾功能衰竭表现;②肾功能损害的进行速度较慢,在几个月或1年内发展为尿毒症;③少数病人治疗后病情稳定,甚至痊愈或残留不同程度肾功能损害。
疾病诊断
多数病例根据急性起病、病程迅速进展、少尿或无尿、肉眼血尿伴大量蛋白尿和进行性肾功能损害等典型临床表现,以及结合肾活检显示50%以上肾小球有新月体形成病理形态改变,一般不难作出诊断,但要注意不典型病例。
明确本病诊断后,尚应区别特发性抑或继发性,重视本病的基本病因诊断甚为重要,因为各种疾病引起急进性肾炎的预后不同,且治疗方法和效果也异,多数作者认为,急性链球菌感染后肾小球肾炎引起者预后较周身疾患引起者为好。此外,同样是周身疾患引起者,如能早期诊断,如紫癜性肾小球肾炎引起者预后可能较多动脉炎或肺出血-肾炎综合征为佳,但这几种疾患在诊断上常易混淆,应注意鉴别。
鉴别诊断
(一)与肾前性或肾后性急性肾功能衰竭鉴别此外,应注意肾前性因素加重急进性肾炎肾功能损害。
(二)与急性间质性肾炎或急性肾小管坏死鉴别 鉴别诊断有困难时,需做肾活检明确诊断。
(三)重型链球菌感染后肾小球肾炎 本病多数为可逆性,少尿和肾功能损害持续时间短,肾功能一般在病程4~8周后可望恢复,肾活检或动态病程观察可助两者鉴别。
(四)与溶血性尿毒症综合征、急进性高血压等鉴别 此外,军团病(legionnaire)引起者急性肾功能衰竭是可以治愈的,由于它常伴有肺部病变,有报道误诊为肺出血-肾炎综合征的病例。
治疗措施
对本症群的治疗宜及早进行,若新月体在70%以上,或血肌酐浓度在5mg%以上者,虽积极抢救,但肾功能恢复机会不多,然常有个案报道严重病例经血透及积极治疗好转者。在此类病人血中常有高浓度抗基底膜抗体或免疫复合物,若不清除可继续作用于肾小球,造成不可逆的损害。此外,免疫反应激发的凝血,是刺激球囊上皮细胞增殖,形成新月体的主要条件。动物实验中早期使用肝素,可减少或防止新月体形成,因此可采用下列措施。
1.使用大剂量肾上腺皮质激素及免疫抑制剂,以抑制炎症反应,减少抗体生成。用480~1000mg甲基强的松龙或500~1000mg琥珀氢化考的松静脉注射,连续4日,或间日注射4~6次;如无静脉注射剂,则服用大剂量强的松或地塞米松。我们采用琥珀氢化考的松100~200mg加于5%葡萄糖液20ml,静脉内注射,隔1~2小时重复一次,每日总量为500~1000mg,连续3天;以后改口服强的松40mg/d,早期病例伴有间质水肿和炎症细胞浸润者,短期大剂量使用激素效果可能较好。对新月体和间质已纤维化以及后期病例,采用透析疗法为宜。
2.应用抗凝剂低分子量肝素、尿激酶、华福林(warfarin)配合潘生丁等治疗。肝素治疗要早,持续用药时间要长,剂量适中,并严密观察出血倾向,每日~75mg加在5%葡萄糖液250ml中静脉滴注较为安全;尿激酶用法为每日2次,每次~4万单位,静脉注射,维持优球蛋白溶解时间在90~100分钟。只要无出血等禁忌证发生,应长期连续全使用肝素,并配合潘生丁静脉滴注或口服,两者可有协同作用。
3.透析疗法 由于本病病程为持续进展,预后甚差,非透析疗法无肯定疗效,出现终末期肾功能衰竭病例应采用腹膜透析或血液透析,后两者较长期使用激素或免疫抑制剂为安全;对年龄大、心血管功能差、有出血倾向者,以选用腹膜透析为宜;拟采用血浆置换者可先做血液透析。
4.血浆置换法 以降低血中抗体或免疫复合物浓度。每天置换掉血浆2~4L或每周3次,联合应用类固醇激素、细胞毒药物治疗RPGN,尤其肾小球内Ig线性沉积者近期效果显著。对非抗基底膜抗体介导的RPGN,血浆置换联合免疫抑制剂治疗也可获得疗效。这类病人可能存在着“顿挫型”的系统性坏死性血管炎。由于缺乏糖皮质激素冲击加免疫抑制、和血浆置换加醣皮质激素和免疫抑制剂疗效的对比性前瞻性研究,因此血浆置换的疗效还不能肯定。目前由于血浆置换技术已有改进,特制的血浆滤器,且加用吸附血浆中抗体的容器,大部分血浆又可回输入病人体内,可节省大量的新鲜血浆,又可降低丙型肝炎的发生率。
5.肾移植后RPGN病人有可能复发,但难以确定每一个病例究竟有多少复发的可能性。循环中存在抗基底膜抗体的患者,在开始血透治疗后观察3~6个月,然后再进行肾移植。在肾移植前,先行双肾切除术能否降低复发并无定论。
6.抗ICAM-1和VCAM-1及它们的反受体LFA-1、Mac-1和VLA-4能抑制抗GBM抗体引起鼠模型的蛋白尿和肾小球中白细胞的浸润。
疾病预防
预后差,病死率高,5年生存率约25%;但也有报道新月体可以消失,病变可减轻,肾功能可望恢复,故应积极诊治。预后与下列因素有关:①基本病因;②新月体形成程度;③增殖病变;④间质病变;⑤早期诊断;⑥并发症。
保健贴士
1、一般治疗:卧床休息,进低盐、低蛋白饮食,每日每公斤体重所给蛋白质量及水分可按急性肾炎原则处理。纠正代谢性酸中毒及防治高钾血症。
2、皮质激素冲击疗法:甲基强的松龙,全疗程为一年左右。该法对Ⅱ、Ⅲ型患者疗效尚可。
3、四联疗法:即皮质激素、环磷酰胺、肝素、潘生丁联合疗法。皮质激素用量及方法同上;环磷酰胺每日-200mg,静注,每日1次,10次为1疗程,总6-12g;肝素60-100mg,每日1次,静注、静滴或皮下注射;潘生丁200-300mg/日,分3次服。肝素与潘生丁4周为一疗程,间歇7-10天可重复作用。总疗程3个月至半年,该法在临床上应用最多,其疗效尚难肯定。
4、纤溶疗法:尿激酶2-6万u/日,加于5%葡萄糖液 20ml,静注,或加于5%葡萄糖液250ml中静滴,10次为1疗程,间隔7天后,可行下一疗程,共计3个疗程。
5、血浆置换疗法:目的在于清除血循环中抗原、抗体、免疫复合物及炎症性介导物质,目前多用血浆交换装置,将血浆与血球分离,去除血浆,每次至4升,每日或隔日1次,然后补回等量健康人新鲜血浆或4%人体白蛋白林格氏液。
6、抗氧化剂应用:因为氧自由基参与炎症损伤,目前有应用SOD及大剂量维生素E治疗本病而取得疗效。
7、一般治疗:卧床休息,进低盐、低蛋白饮食,每日每公斤体重所给蛋白质量及水分可按急性肾炎原则处理。纠正代谢性酸中毒及防治高钾血症。
8、预后差,病死率高,5年生存率约25%;但也有报道新月体可以消失,病变可减轻,肾功能可望恢复,故应积极诊治。
参看
参考文献
- 《实用内科学》陈灏珠主编
- 《内科学》人民卫生出版社第七版医学教材.陆再英、钟南山主编
- 《肾脏病学》王海燕主编
|
|||||||||||||||||||||||||||||||||||||||||||
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| 关于“急进性肾小球肾炎”的留言: | |
|
目前暂无留言 | |
| 添加留言 | |