玻璃体病
| A+医学百科 >> 玻璃体病 |
玻璃体疾病(diseases of vitreous body),玻璃体受周围组织病变的影响而发生的变性、出血、渗出等病理变化,表现为玻璃体混浊、液化、纤维膜的形成和收缩。玻璃体位于晶状体后面,占据着眼内腔的极大部分,为透明的胶状体组织,其成分99%为水,余为胶原组织和透明质酸,是一个主要的屈光中间质,具有维持眼球的形状及屈光的功能。玻璃体本身无血管,故不发生炎症。
玻璃体的正常代谢活动依赖于周围组织,如睫状体、脉络膜和视网膜等的正常生理功能。故玻璃体疾病多受周围组织病变的影响。当这些组织有病时,常引起玻璃体的继发性反应,包括变性、出血和渗出等。玻璃体无再生能力,部分脱失后留下的空间由房水补充。
玻璃体的主要病理变化是混浊、液化及纤维膜的形成和收缩。无论何种不透明体进入玻璃体均导致玻璃体混浊,轻者引起飞蚊症,重者引起不同程度的视力障碍。炎症渗出物、出血后的血细胞及其分解产物、色素颗粒、异物是常见的玻璃体混浊的原因。
炎症、出血、外伤、球内异物、高度近视及老年因素都可使玻璃体液化,从原来的胶凝状态变为水样物质,其中胶原成分凝缩、飘荡不定,病人常感眼前有阴影飘动。
少量的玻璃体出血可以吸收,而反复多次的出血最后可转化为致密的膜,这些膜的收缩牵引可引起视网膜裂口及视网膜脱离。
玻璃体内无血管,要使足够浓度的药物进入玻璃体达到治疗的目的很困难,因而对玻璃体疾病的治疗常不易收到满意的效果。自玻璃体注吸切割器(VISC,带有光导纤维,在手术显微镜观察下,切割玻璃体内增殖的纤维膜或条索,在手术过程中不断输入一定量的灭菌生理盐水,以保持恒定的眼内压)问世后,使以往不能治疗的玻璃体疾病有了希望。
目录 |
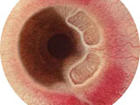
玻璃体混浊
见飞蚊症。
玻璃体结构、体积和位置的改变
包括:①玻璃体液化、玻璃体内凝胶变为溶胶而成为水样物质,其支架纤维组织则浓缩变厚成为细小混浊物。多见于老年和高度近视者,眼球内异物或患色素膜炎者。②玻璃体脱离,系指玻璃体的后界层与视网膜的内界膜脱离,多继发于玻璃体液化。以眼球后上方和上方的脱离较多。以上两种改变均需检眼镜检查才能发现。③玻璃体出血,眼内血管性病变(如反复性视网膜出血、高血压病、糖尿病)、眼外伤、炎症、肿瘤等均可导致眼内出血而进入玻璃体内。④玻璃体疝,指玻璃体经瞳孔向前房凸出。常见于白内障囊内摘出术后。玻璃体疝与角膜内皮接触时易引起角膜水肿、混浊。
玻璃体先天异常
多为胎儿期残留,常见以下 3种:①玻璃体动脉残留。胎儿期玻璃体动脉位于视乳头与晶状体之间,胎儿8个月时,此动脉开始闭塞萎缩而趋于消失,若萎缩消退不完全,则残留动脉遗迹,有时其中尚含血液。②先天性玻璃体囊肿。为圆形透明或半透明的小囊肿,浮游于玻璃体内,有色素沉着。③原始玻璃体残留组织增生症。晶状体后面的原始玻璃体若发生增殖性改变,则形成膜样结缔组织,仅单眼发生,伴晶状体混浊。与晶状体后纤维增生症不同,后者常为双眼,且不伴晶状体混浊。
玻璃体内寄生虫
较多见者为猪囊尾蚴,生食或食用未煮熟的受囊尾蚴感染的猪肉,或通过体外或体内自身感染,或食用受虫卵污染的水及食物,卵壳为胃液消化,囊尾蚴穿破肠壁进入血液,偶可经脉络膜进入视网膜下,再入玻璃体内,可致玻璃体混浊。此外,丝虫、眼蝇蛆病亦可在玻璃体内发现。治疗为及时手术去除虫体,即在检眼镜下用钝头空针将虫吸出。
手术
玻璃体手术是70年代初发展起来的显微手术。它的出现被认为是眼科治疗史的一大革命,使许多过去被认为不治之症的眼疾获得治疗。随着手术器械的不断改进与经验的积累,手术适应症不断扩大,在发达国家的眼科中心,玻璃体手术仅次于白内障摘除人工晶体植入,成为第二位主要的眼科手术。
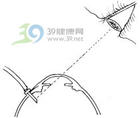
玻璃体手术的主要器械为玻璃体切割机,它由一组金属双套管组成,外管上有一小孔,用以吸入玻璃体,玻璃体被吸入后立即由前后往返运动的内管上的刀刃将其切断,并通过内管及与其连接的硅胶管吸出眼外,收集于收集瓶中。吸出玻璃体的吸力由术者通过脚踏开关控制,切割速率亦可调,每分钟一次直到近千次。切割玻璃体尤其是近视网膜处的玻璃体宜用低
吸力,高速率。内管上的刀刃由氮气或压缩空气将其推向前,通过弹簧装置又恢复原位,如此反复,将吸入的玻璃体切断。为补偿切除的玻璃体,保持正常的眼内体积及眼内压,需要不断地向玻璃体内输入液体,常用谷胱甘肽—碳酸氢钠—林格氏液。将输液瓶悬挂于距眼球50到100cm高处(高度可经脚踏开关调整),通过静脉输液管连接到插入眼内的4mm长的金属管,利用重力不断向玻璃体腔滴注液体。作前部玻璃体切除可利用手术显微镜的同轴光源照明,但切除后部玻璃体或在视网膜上操作时,需要插入一导光纤维作眼内照明,同时在角膜上放置不同的接触镜,用来抵消角膜的反光,观察不同的手术野,这就是所谓的三切口闭合式玻璃体切割手术。
玻璃体切割头,导光纤维的直经均为0.89mm。随着手术的发展,不断研制出许多长短不同,角度各异,功能不同的显微手术器械,如各种玻璃体手术用镊、剪、钩等,其直经均与切割头相同,因而经同一巩膜切口插入眼内,轮换使用。
除玻璃体切割机及手术器械外,作较复杂的玻璃体视网膜手术还应备有水下电凝器,凝固出血的新生血管或视网膜切开口用;气液交换机用来进行眼内气液交换;眼内激光机作术中封闭视网膜裂孔或视网膜光凝用。手术显微镜更是玻璃体切割的必备器械,并且要求功能齐全,方能适应这种复杂精细的手术。
现代玻璃体手术的适应症日益扩大,不但能切除玻璃体腔内的病变玻璃体,还能向前切除软性白内障,瞳孔膜,进入前房的晶体、玻璃体、血液;向后能清除视网膜表面的机化物。手术范围除角、巩膜外,几乎遍及整个眼球,使过去许多不能治疗,甚至无法想象的疑难病例得到医治。
4、适应症
(1)眼前段适应症:
①软性白内障:玻璃体切割机能较彻底清除晶体皮质,使瞳孔领完全透明,而不出现后发障。
②瞳孔膜:各种原因引起的瞳孔膜均可切除。
③眼前段穿孔伤:眼前段穿孔伤合并外伤性白内障,尤其有玻璃体脱出时,在缝合伤口后,立即作晶体及前玻璃体切除,能提高视力,减少后发障及眼内机化膜。
④晶体脱位于前房:晶体如无硬核可预切除。
⑤玻璃体角膜接触综合征:白内障手术时,若玻璃体经瞳孔进入前房与角膜内皮接触时,可使角膜内皮功能失代偿。因此进入前房的玻璃体应全部切除。
⑥恶性青光眼:切除前部玻璃体皮质,解除房水向前引流阻滞,使高眼压得到控制。
(2)眼后段适应症:
①玻璃体出血:是玻璃体切割术的一个主要适应症。玻璃体出血后经保守治疗3-6个月不吸收时,应作玻璃体切割。但一旦观察到视网膜脱离时应及时手术。儿童为防止弱视,一般宜尽早手术。外伤性玻璃体出血手术可提早。
②眼内异物:玻璃体切割手术取异物是在直视下进行,尤其对非磁性异物,或伴有其它眼组织损伤时,便于一同处
理。
③眼内容炎:手术可清除细菌及其毒素,清除坏死组织及炎症物质,并可直接向玻璃体腔内注入药物。
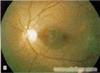
④视网膜脱离:合并玻璃体混浊,巨大裂孔合并增殖性玻璃体视网膜病变,黄斑裂孔,玻璃体增殖引起的牵引性网膜脱离,糖尿病性视网膜病变引起的网膜脱离等情况,适合作玻璃体切割术。一些复发性网膜脱离也可选择玻璃体切割术。
⑤其它:晶体脱位到玻璃体;白内障手术时有碎片落入玻璃体内;黄斑皱褶、黄斑前膜及黄斑干孔;玻璃体内猪囊尾蚴等疾病,也是玻璃体切割适应症。
5、出血
【危害】
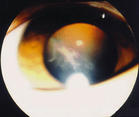
任何原因导致视网膜、葡萄膜血管破裂或新生血管破裂出血都可能形成玻璃体出血。少量出血时,病人可有飞蚊症,出血前对视网膜有刺激的疾病,可有闪光感。出血量多,可出现黑点,红视症,大量出血会严重影响视力,甚至光感消失。
玻璃体出血几天或几周后开始吸收,吸收快慢与发病原因及眼内状态有关。玻璃体新陈代谢慢,出血吸收不快。青年人,出血量少,出血在前部或接近视盘、视网膜血管时,吸收较快,使玻璃体恢复透明,但也促使玻璃体开始发生变性。老年人,出血量大,尤其是入侵凝胶状玻璃体中的出血,则吸收较难。反复多次的出血最后可转化为致密的膜,同时来自视网膜的新生血管长入玻璃体腔内,影响中心视力,膜牵引可造成视网膜脱离,并发白内障。新生血管的破裂则造成再次玻璃体出血,如此恶性循环,最终产生新生血管性青光眼,以至眼球萎缩。大量玻璃体出血后,使血—房水屏障破坏。玻璃腔内变性的红细胞进入前房,阻塞房角,进一步发展成血影细胞性青光眼。巨噬细胞吞噬溶解的红细胞碎片,阻塞于小梁,使小梁变性,可能造成细胞溶解性青光眼。小梁内皮细胞吞噬溶解的红细胞,血红蛋白的铁引起铁锈沉着,同样使小梁变性,影响房水外流,产生含铁血黄素沉着性青光眼。
总之,玻璃体出血可对眼组织带来严重损害,需积极治疗。现代玻璃体手术使一些严重的玻璃体出血的治疗变得更加容易,安全和有效。
【治疗】
玻璃体出血是眼外伤或视网膜血管性疾病造成视力危害的一种常见并发症。在不同的病例,玻璃体出血的后果不同,治疗上应根据原发病,玻璃体出血量多少,出血吸收情况及眼部反应等,适时给予恰当处理。
在大多数病例,玻璃体出血的自发吸收需要4-6个月时间,因此在开始治疗之前,一般认为应观察3-4个月,如果在观察期间玻璃体混浊没有明显减轻,说明自发吸收缓慢或完全吸收的可能性较小。
玻璃体出血后,早期应卧床休息,并避免用力和头部剧烈运动,同时给予药物治疗,如玻璃体尿激酶注射,能激活血块中的纤维蛋白溶解酶原,使血块溶解破碎,还可增加眼部毛细血管的通透性,促进血液吸收,尿激酶也可采用球结膜下或球旁注射。中药治疗也有一定价值,出血早期予凉血止血,病情稳定后活血化瘀散结。氨妥碘肌注也能促进陈旧出血的吸收。
也可应用物理疗法。如超声波能促进血液的吸收,氩激光可使血块气化,松解离解,巨噬细胞活力增强,血液吸收加快。
手术治疗是玻璃体出血的有效措施。眼外伤引起的玻璃体出血如合并其它损伤,如穿孔、白内障、眼内异物等,应及时
手术。单纯外伤性玻璃体出血宜在伤后1-2周手术,以避免血液对眼组织的刺激,减少眼内纤维增殖的发生机会。视网膜血管性疾病引起的玻璃体出血,首先应积极治疗原发病。玻璃体切割时可配合眼内激光,术后密切随访,必要时应作眼外视网膜光凝,稳定病情,预防再出血,保护有用视力。玻璃体出血合并严重并发症,不适合作玻璃体切割术者,可作睫状体或视网膜冷凝术,能在一定程度上促进玻璃体血液的吸收,起到控制病情的作用。
6、并发症
玻璃体切割术有时会产生一些并发症,因此对手术所产生的并发症要进行预防,如果发生,要及时处理。玻璃体切割术常见的并发症有以下一些。
(1)角膜水肿:常发生在糖尿病患者。因为糖尿病患者角膜内皮细胞密度降低,若合并晶体切割更易发生,一般能自行消退。
(2)白内障:糖尿病患者术后易发白内障,有时可同时摘除白内障。灌注液的影响有时造成暂时性晶体混浊,最好用谷胱甘肽—碳酸氢钠—林格氏液,切割头不要靠近晶体后囊或对着晶体后囊切割,以免造成外伤性白内障。
(3)玻璃体嵌顿:玻璃体嵌顿于切口,可产生纤维血管膜,发生玻璃体牵引。因此应彻底清除切口可能存在的玻璃体。
(4)玻璃体出血:术中术后都可引起。术中出血可提高灌注液瓶以提高灌注压,还可用水下电凝止血。术中术后对病变视网膜光凝可预防出血。术后出血大多能自行吸收,观察3-6个月不吸收者可再次手术。
(5)青光眼:是术后常见并发症。若为一时性小梁水肿或炎症造成,药物能控制。若为血影细胞性青光眼,先用药物治疗,顽固病例可作前房冲洗。术后也可发生新生血管性青光眼,药物治疗一般无效,可试行滤过术或睫状体冷冻术。
(6)视网膜裂孔或视网膜脱离:术中照明不良,或组织分辨不清,切割头直接吸引视网膜或牵拉与视网膜粘连的玻璃体条索时可能发生。故术时必须有良好的显微镜和接触镜,照明要充分,切割头必须锋利,不可牵拉条索。近视网膜切割时
应用低吸力、高切割率。术时发现视网膜裂孔,用眼内激光作预防光凝。发生网膜脱离时可用眼内激光或冷凝封孔,玻璃体注气,巩膜外加压,环扎等方法处理。
(7)眼内炎:较少见。按常规治疗。亦可再行玻璃体切割术。
参看
|
|||||||||||||||||
| 关于“玻璃体病”的留言: | |
|
目前暂无留言 | |
| 添加留言 | |