恶性青光眼
| A+医学百科 >> 恶性青光眼 |
【概述】
恶性青光眼(malignant glaucoma)又称睫状环阻滞性闭角青光眼(ciliary block glaucoma)。
【治疗措施】
对恶性青光眼应及早采取紧急措施,减低眼球后部的压力,打破睫状环阻滞,与此同时必须采取包括高渗剂、碳酸酐酶抑制剂及睫状肌麻痹剂并应辅以皮质类固醇药物的药物治疗,以减轻炎症反应及睫状体水肿。常用药水有:1%阿托品及10%新富林溶液或0.5%托品酰胺,每日数次交替点眼,瞳也扩大可使睫状体后移,若药物治疗后前房形成、眼压正常,则可逐次减去各种用药,先停药高剂,再停碳酸酐酶抑制剂,而睫状肌麻痹剂应持续一个较长的时间,如果药物治疗4~5天后无效时,可改变手术治疗。
手术治疗包括:玻璃体穿刺放液及前房充气,如无效则采取晶体摘除或玻璃体切割术在睫状环阻滞缓解后,若眼压仍高,则可口服醋氮酰胺及点噻吗心安等。
【病因学】
1.内因:解剖及生理方面的因素。
⑴解剖结构上正常范围内的变异和遗传上的缺陷:如小眼球、小角膜、远视眼、浅前房、高褶红膜末卷,使其前房浅房角窄,导致房水排出障碍。
⑵生理性改变:瞳孔阻滞,前房浅房角窄,瞳孔中度散大是其重要条件。加上年龄的增长,晶体随年龄而增长,逐步紧贴瞳孔缘,使虹膜与晶体之间形成瞳孔阻滞,致后房压力高于前房压力,加上角膜巩膜弹性减弱,对压力骤增无代偿能力,因而推周边虹膜向前,虹膜膨隆闭塞房角,致眼压增高。
2.外因
⑴情绪激素:中枢神经功能紊乱,大脑皮质兴奋抑制失调,间脑眼压调节中枢障碍。血管运动神经紊乱使色素膜充血、水肿,交感神经兴奋使瞳孔散大,均可使虹膜根部拥向周连,阻塞房角。
⑵点散瞳冻结,暗室试验或看电影、电视时间过长使瞳孔散大,房角受阻而导致眼内压增高。
【发病机理】
手术时由于房水突然大量流出,高眼压骤然下降,使原来高眼压状态下引起水肿的玻璃体突然膨胀冲击晶状体,悬韧带断裂,有时术中损伤了悬韧带,加上悬韧带本身较脆易断,使晶状体前移,导致瞳孔阻滞,堵塞了房角或手术滤过道。
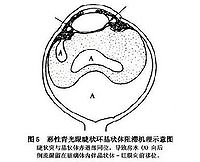
缩瞳剂诱发的原因是引起睫状肌收缩发睫状环阻滞,晶体悬韧带松弛,睫状体与晶体赤道部粘连,房水潴留的晶体后面,晶体及虹膜均向前移动,虹膜出现高度膨隆,前房普遍变浅房水排出受阻,此时只能向后方导流。导致玻璃体脱离前移(房水聚职在玻璃体后),这样使晶体更向前推,前房更浅,房角重新关闭形成恶性循环,故呈睫状环阻滞性闭角青光眼。
【临床表现】
恶性青光眼是一类诊断困难,眼压不易控制的顽固性青光眼。一般认为是抗青光眼术后一种严重并发症,其特点是术后眼压升高,晶体虹膜隔向前移,使全部前房明显变浅,甚或消失。典型病例常于术后数小时,数日以至数月发生。但个别病例并没有施行抗青光眼手术而系局部滴用缩瞳剂后引起眼压升高或者外伤、葡萄膜炎后发生本症。这些都是透明因素而致睫状肌收缩,睫状环阻滞。
本症只发生于闭角青光眼,特别是施行手术时,眼压虽低,但房角仍闭塞者,常双眼发病,即一眼发生恶性青光眼后,另一眼因缩瞳剂点眼,即有发生恶性青光眼的可能。若一眼施行预防性虹膜周边切除,不仅不能防止恶性青光眼的发生,而且有诱发的可能。
【手术中的注意事项】
1.因为恶性青光眼的前房很浅,做角膜穿刺时非常困难。进刀时刀子一定平行于虹膜。
2.巩膜切口的部位应避免原来青光眼手术的部位。一般青光眼的手术部位在上方,所以进行本手术时,选择颞下和鼻下象限做巩膜切口。
3.巩膜切口的中央部角巩缘后缘为3mm巩膜切口一定不能太靠后。
4.用细长的利刃穿刺玻璃体腔时,刀刃应与角巩膜缘呈放射状,这样可以减少损伤脉络膜血管。
5.用刀或针穿刺玻璃体时,一定要仔细操作,避免损伤晶状体和视网膜。
6.当抽吸玻璃体结束,向前内注入平衡盐水部分地恢复眼球形态时,一定不要过多地注入。这是因为在一些病例中,注入的平衡盐水可能流向玻璃体腔,促使再次发生恶性青光眼。
【手术后的护理】
1.术毕时和术后数周或数月滴用1%阿托品眼药水,每日~4次。如果眼部情况稳定,逐渐减少滴药次数,直至完全停药。但必须严密观察前房深度。如发现前房变浅,应立即继续滴用1%阿托品眼药。
|
|||||||||||||||||
| 关于“恶性青光眼”的留言: | |
|
目前暂无留言 | |
| 添加留言 | |