胸腔积液
| A+医学百科 >> 胸腔积液 |
胸腔积液(Pleural effusion)简称胸液,指的是由膈肌和胸廓围成的总腔,胸膜腔是由脏壁两层胸膜在左右两肺周围围成的一个完全封闭的潜在性腔隙,腔内含少量浆液,起到润滑作用。我们常说胸腔积液,实际上是胸膜腔积液。
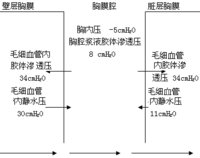
正常人胸膜腔内有3~15ml液体,在呼吸运动时起润滑作用,但胸膜腔中的积液量并非固定不变。即使是正常人,每24小时亦有500~1000ml的液体形成与吸收。胸膜腔内液体自毛细血管的静脉端再吸收,其余的液体由淋巴系统回收至血液,滤过与吸收处于动态平衡。若由于全身或局部病变破坏了此种动态平衡,致使胸膜腔内液体形成过快或吸收过缓,临床产生胸腔积液。
目录 |
病因及发病机制
一、胸膜毛细血管内静水压增高:如充血性心力衰竭、缩窄性心包炎、血容量增加、上腔静脉或奇静脉受阻,产生胸腔漏出液。
二、胸膜毛细血管通透性增加:如胸膜炎症(结核病、肺炎)结缔组织病(系统性红斑狼疮、类风湿关节炎)、胸膜肿瘤(恶性肿瘤转移、间皮瘤)、肺梗死、膈下炎症(膈下脓肿、肝脓肿、急性胰腺炎)等,产生胸腔渗出液。
三、胸膜毛细血管内胶体渗透压降低
如低蛋白血症、肝硬化、肾病综合征、急性肾小球肾炎、粘液性水肿等,产生胸腔漏出液。
淋巴管阻塞、发育性淋巴管引流异常等,产生胸腔渗出液。
五、损伤所致胸腔内出血
主动脉瘤破裂、食管破裂、胸导管破裂等,产生血胸、脓胸、乳糜胸。
胸腔积液以渗出性胸膜炎最为常见;中青年患者中,结核病尤为常见。中老年胸腔积液(尤其是血性胸液)应慎重考虑恶性病变与恶性肿瘤(如肺癌、乳腺癌、淋巴瘤等)向胸膜或纵隔淋巴结转移,可引起胸腔积液。肿瘤累及胸膜,使其表面通透性增加,或淋巴引流受阻,或伴有阻塞性肺炎累及胸膜,均可引起渗出性胸腔积液。偶因胸导管受阻,形成乳糜胸。当心包受累而产生心包积液,或因上腔静脉受阻,使血管内静水压升高,或因恶性肿瘤所致营养不良低蛋白血症,胸腔积液可为漏出液。
临床表现
年龄、病史、症状及体征对诊断均有参考价值。结核性胸膜炎多见于青年人,常有发热;中年以上患者应警惕由肺癌所致胸膜转移。炎性积液多为渗出性,常伴有胸痛及发热。由心力衰竭所致胸腔积液为漏出液。肝脓肿所伴右侧胸腔积液可为反应性胸膜炎,亦可为脓胸。积液量少于0.3L时症状多不明显;若超过0.5L,患者渐感胸闷。局部叩诊浊音,呼吸音减低。积液量增多后,两层胸膜隔开,不再随呼吸摩擦,胸痛亦渐缓解,但呼吸困难亦渐加剧;大量积液时纵膈脏器受压,心悸及呼吸困难更加明显。
临床诊断
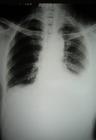
影像诊断胸腔积液量0.3~0.5L时,X线仅见肋膈角变钝;更多的积液显示有向外侧、向上的弧形上缘的积液影。平卧时积液散开,使整个肺野透亮度降低。液气胸时积液有液平面。大量积液时整个患侧阴暗,纵隔推向健侧。积液时常边缘光滑饱满,局限于叶间或肺与膈之间,超声检查有助诊断。
B超可探查胸液掩盖的肿块,协助胸腔穿刺的定位。CT检查能根据胸液的密度不同提示判断为渗出液、血液或脓液,尚可显示纵隔、气管旁淋巴结、肺内肿块以及胸膜间皮瘤及胸内转移性肿瘤。CT检查胸膜病变有较高的敏感性与密度分辨率。较易检出X线平片上难以显示的少量积液。
辅助检查
一、外观
漏出液透明清亮,静置不凝固,比重<1.016~1.018。渗出液则多呈草黄色稍混浊,比重>1.018。脓性胸液若为大肠杆菌或厌氧菌感染常有臭味。血性胸液呈程度不同的洗肉水样或静脉血样;乳状胸液为乳糜胸;若胸液呈巧克力色应考虑阿米巴肝脓肿破溃入胸腔的可能;黑色胸液可能为曲菌感染。
二、细胞
正常胸液中有少量间皮细胞或淋巴细胞,胸膜炎症时,胸液中可见各种炎症细胞及增生与退化的间皮细胞。漏出液细胞数常少于100×106/L,以淋巴细胞与间皮细胞为主。渗出液的白细胞常超过500×106/L。脓胸时白细胞多达1000×106/L以上。中性粒细胞增多时提示为急性炎症;淋巴细胞为主则多为结核性或恶性;寄生虫感染或结缔组织病时嗜酸性粒细胞常增多。胸液中红细胞超过5×109/L时,可呈淡红色,多由恶性肿瘤或结核所致。胸腔穿刺损伤血管亦可引起血性胸液,应谨慎鉴别。红细胞超过100×109/L时应考虑创伤、肿瘤或肺梗死。恶性胸液中约有60%可查到恶性肿瘤细胞,反复多次检查可提高检出率。胸液中恶性肿瘤细胞常有核增大且大小不一、核畸变、核深染、核浆比例失常及异常有丝核分裂等特点,应注意鉴别。胸液中间皮细胞常有变形,易误诊为肿瘤细胞。非结核性胸液中间细胞超过5%,结核性胸液中常低于1%。系统性红斑狼疮并发胸积液时,其胸液中抗核抗体滴度可达1:160以上,且易找到狼疮细胞。
三、pH
结核性胸液pH常<7.30;pH<7.00者仅见于脓胸以及食管破裂所致胸腔积液。急性胰腺炎所致胸液的pH<7.30;若pH<7.40,应考虑恶性胸液。
四、病原体
胸液涂片查找细菌及培养,有助于病原诊断。结核性胸膜炎胸液沉淀后作结核菌培养,阳性率仅20%,巧克力色脓液应镜检阿米巴滋养体。
五、蛋白质
渗出液的蛋白含量,胸液/血清比值大于0.5。蛋白含量30g/L时,胸液比重约为1.018(每加减蛋白1g,使之重增减0.003)。漏出液蛋白含量较低(<30g/L),以白蛋白为主,粘蛋白试验(Rivalta试验)阴性。
癌胚抗原(CEA):恶性胸液中CEA水平升高较血清出现得更早且更显著。若胸液CEA值>15~15μg/L或胸液/血清CEA>1,常提示为恶性胸液。恶性胸液中铁蛋白含量增高,可伴为鉴别诊断的参考。联合检测多种标志物,可提高阳性检出率。
六、类脂
乳糜胸时其胸液中中性脂肪、甘油三酯含量较高(>4.52mmol/L),呈乳状混浊,苏丹Ⅲ染成红色、但胆固醇含量不高,可见于胸导管破裂时。“乳糜样”或胆固醇性胸液(胆固醇>2.59mmol/L),与陈旧性积液胆固醇积聚有关,可见于陈旧性结核性胸膜炎,恶性胸液或肝硬化、类风湿关节炎等。胆固醇性胸液所含胆固醇量虽高,但甘油三酯则正常,呈淡黄或暗褐色,含有胆固醇结晶、脂肪颗粒及大量退变细胞(淋巴细胞、红细胞)。
七、葡萄糖
正常人胸液中葡萄糖含量与血中葡萄糖含量相近,随血葡萄糖的升降而改变。测定胸液葡萄糖含量有助于鉴别胸腔积液的病因。漏出液与大多数渗出液的葡萄糖含量正常;而结核性、恶性、类风湿关节炎性及化脓性胸腔积液中葡萄糖含量可<3.35mmol/L。若胸膜病变范围较广,使葡萄糖及酸性代谢物难以透过胸膜,可使葡萄糖含量较低,提示肿瘤广泛浸润,其胸液中恶性肿瘤细胞发现率亦高。
八、酶
胸液乳酸脱氢酶(LDH)含量增高,大于200U/L,且胸液LDH/血清LDH比值大于0.6,提示为渗出液,胸液LDH活性可反映胸膜炎症的程度,其值越高,表明炎症越明显。LDH>?00U/L常提示为恶性肿瘤或胸液已并发细菌感染。
胸液淀粉酶升高可见于急性胰腺炎,恶性肿瘤等。急性胰腺炎伴胸腔积液时,淀粉酶溢漏致使该酶在胸液中含量高于血清中含量。部分患者胸痛剧烈、呼吸困难,可能掩盖其腹部症状,此时胸液淀粉酶已升高,临床诊断应予注意。
腺苷脱氨酶(ADA)在淋巴细胞内含量较高。结核性胸膜炎时,因细胞免疫受刺激,淋巴细胞明显增多,故胸液中ADA可高于100U/L(一般不超过45U/L)。其诊断结核性胸膜炎的敏感度较高。
九、免疫学检查
随着细胞生物学与分子生物学的进展,胸液的免疫学检查受到关注,在鉴别良性与恶性胸液,研究胸腔积液的发病机制及今后开展胸腔积液的生物治疗中起一定作用。
结核性与恶性胸腔积液时,T淋巴细胞增高,尤以结核性胸膜炎为显著可高达90%,且以T4(CD+4)为主。恶性胸腔积液中的T细胞功能受抑,其对自体肿瘤细胞的杀伤活性明显较外周血淋巴细胞为低,提示恶性胸腔积液患者胸腔层局部免疫功能呈抑制状态。系统性红斑狼疮及类风湿关节炎引起的胸腔积液中补体C3、C4成分降低,且免疫复合物的含量增高。
十、胸膜活检
经皮胸膜活检对鉴别有无肿瘤及判定胸膜肉芽肿性病变有一定帮助。拟诊结核病时,活检标本除作病理检查外,尚可作结核菌培养。脓胸或有出血倾向者不宜作胸膜活检。必要时可经胸腔镜进行活检。
十一、超声检查
可鉴别胸腔积液、胸膜增厚、液气胸等。对包囊性积液可提供较准确的定位诊断,有助于胸腔穿刺抽液。
类型
(1)漏出液:由充血性心力衰竭、肝病、低蛋白血症和肺栓塞等引起;
(2)变更漏出液:由于肺扭转、膈疝、肝箝闭、充血性心力衰竭或未脱落肿瘤阻塞淋巴回流引起。变更漏出液中中性粒细胞、间皮细胞和红细胞比漏出液中多,蛋白和比重增大;
(3)渗出液:分腐败性和非腐败性渗出液两种。腐败性渗出液由于外伤或穿孔,使细菌、真菌、病毒;生虫等进入胸腔引起;非腐败性渗出液见猫传染性腹膜炎、胰腺炎尿毒症、肺叶扭转和新生瘤等;
(4)肿瘤性积液:见于猫胸腺淋巴肉瘤年轻犬胸腔间皮瘤、老年动物转移性癌和腺癌、血管肉瘤、心脏肿肿瘤等,引起的是非腐败性渗出液;
(5)乳糜性积液:也称乳糜胸,见于先天性胸导管异常、胸导管肿瘤和栓塞。猫心肌病或长期胸积液,由于细胞破碎,可引起假乳糜胸;
鉴别诊断
治疗
胸腔积液为胸部全身疾病的一部分,病因治疗尤为重要。漏出液常在纠正病因后可吸收。渗出性胸膜炎的常见病因为结核病、恶性肿瘤和肺炎。
结核性胸膜炎
多数患者抗结核药物治疗效果满意,少量胸液一般不必抽液或仅作诊断性穿刺,胸腔穿刺不仅有助于
诊断,且可解除肺及心、血管受压,改善呼吸,防止纤维蛋白沉着与胸膜增厚,使肺功能免受损伤。抽液后可减轻毒性症状,体温下降,有助于使被压迫的肺迅速复张。大量胸液者每周抽液2~3次,直至胸液完全吸收。每次抽液量不应超过1000ml,过快、过多抽液可使胸腔压力骤降,发生肺水肿或循环障碍。此种由抽胸液后迅速产生的肺复张后肺水肿,表现为剧咳、气促、咳大量泡沫状痰,双肺满布浊湿啰音,PaO2下降,X线显示肺水肿征。应立即吸氧,酌情应用糖皮质激素及利尿剂,控制入水量,严密监测病情与酸碱平衡。抽液时若发生表现为头晕、冷汗、心悸、面色苍白、脉细、四肢发凉的“胸膜反应”时,应立即停止抽液,使患者平卧,必要时皮下注射0.1%肾上腺素0.5ml,密切观察病情,注意血压,防止休克。一般情况下,抽胸液后,没必要向胸腔内注入药物。
糖皮质激素可减少机体的变态反应及炎症反应,改善毒性症状,加速胸液吸收,减少胸膜粘连或胸膜增厚等后遗症。但亦有一定不良反应或导致结核播散,故应慎重掌握适应证。急性结核性渗出性胸膜炎全身毒性症状严重、胸液较多者,在抗结核药物治疗的同时,可加用糖皮质激素,通常用泼尼松或泼尼松龙25~30mg/d,分3次口服。待体温正常、全身毒性症状减轻消退、胸液明显减少时,即应逐渐关量以至停用。停药速度不宜过快,否则易出现反跳现象,一般疗程约4~6周。
脓胸
脓胸是指由各种病原微生物引起的胸膜腔感染性炎症,同时伴有外观混浊,具有脓样特性的胸腔渗出液。细菌是脓胸的最常见病原体。大多数细菌性脓胸与细菌性胸膜炎未能有效控制有关。少数脓胸可由结核菌或真菌、放线菌、奴卡菌等所致。目前感染性胸腔积液中最常见的病原体为革兰阴性杆菌,其次为金黄色葡萄球菌及肺炎球菌。革兰阴性杆菌中以绿脓杆菌等假单胞菌及大肠杆菌较为常见。厌氧菌作为脓胸的常见病原体亦已被广泛证实。肺炎并发的脓胸常为单一菌感染。若为肺脓肿或支气管扩张并发脓胸,则多为混合菌感染。使用免疫抑制剂的患者中,真菌及革兰阴性杆菌感染甚为常见。
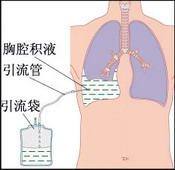
急性脓胸常表现为高热、消耗状态、胸胀痛等。治疗原则是控制感染、引流胸腔积液及促使肺复张,恢复肺功能。针对脓胸的病原菌尽早应用有效抗菌药物,全身及胸腔内给药。引流是脓胸最基本的治疗方法,反复抽脓或闭式引流。可用2%碳酸氢钠或生理盐水反复冲洗胸腔,然后注入适量抗生素及链激酶,使脓液变稀便于引流。少数脓胸可采用肋间开水封瓶闭式引流。对有支气管胸膜瘘者不宜冲洗胸腔,以免引起细菌播散。
慢性脓胸有胸膜增厚、胸廓塌陷、慢性消耗、杵状指(趾)等,应考虑外科胸膜剥脱术等治疗。此外,一般支持治疗亦相当重要,应给予高能量、高蛋白及含维生素的食物。纠正水电解质紊乱及维持酸碱平衡,必要时可予少量多次输血。
恶性胸腔积液
恶性胸腔积液多为恶性肿瘤进展所致,是晚期恶性肿瘤常见并症,如肺癌伴有胸腔积液者已属晚期。影像学检查有助于了解肺内及纵隔淋巴结等病变范围。鉴于其胸液生长迅速且持续存在,常因大量积液的压迫引起严重呼吸困难,甚至导致死亡,故需反复胸腔穿刺抽液,但反复抽液可使蛋白丢失太多(1L胸液含蛋白40g),故治疗甚为棘手,效果不理想。为此,正确诊断恶性肿瘤及组织类型,及时进行合理有效治疗,对缓解症状、减轻痛苦、提高生存质量、延长生命有重要意义。
全身化疗对于部分小细胞肺癌所致胸腔积液有一定疗效。纵隔淋巴结有转移者可行局部放射治疗。在抽吸胸液后,胸腔内注入包括阿霉素、顺铂、氟尿嘧啶、丝裂霉素、硝卡芒芥、博来霉素等在内的抗肿瘤药物,是常用的治疗方法,有助于杀伤肿瘤细胞、减缓胸液的产生,并可以引起胸膜粘连。胸腔内注入生物免疫调节剂,是近年探索治疗恶性胸腔积液较为成功的方法,诸如短小棒状杆菌疫苗(CP)、IL-2、干扰素β、干扰素γ、淋巴因子激活的杀伤细胞(LAK细胞)、肿瘤浸润性淋巴细胞(TIL)等,可抑制恶性肿瘤细胞、增强淋巴细胞局部浸润及活性,并使胸膜粘连。为闭锁胸膜腔,可用胸腔插管将胸液引流完后,注入胸膜粘连剂,如四环素、红霉素、滑石粉,使两层胸膜发生粘连,以避免胸液的再度形成,若同时注入少量利多卡因及地塞米松,可减轻疼痛及发热等不良反应。虽经上述多种治疗,恶性胸腔积液的预后不良。
中医对胸腔积液的治疗
胸腔积液(简称胸水) 凡由肿瘤所致者通常称为恶性胸水。临床所见,恶性胸水多为恶性肿瘤直接浸润或者胸膜转移所引起,亦有少数患者的胸水是作为肿瘤的首发症状出现的。一般认为,胸水的发生一般提示疾病已经进入晚期。
肺癌是常见的引起胸水的原因,其中尤以肺腺癌多见,其他如乳腺癌、淋巴瘤、间皮瘤亦是常见的原因。有漏出液和渗出液之分,大量的胸水压迫引起严重的呼吸困难,甚至导致死亡,故西医反复胸腔穿刺抽液,但反复抽液可使蛋白丢失太多(1L胸水含蛋白40g),效果太差。西医化疗治胸水犹如饮鸩止渴、扬汤止沸,胸水过多,患者常感胸胀胸闷、呼吸困难、胸背疼痛,日夜不能平卧,伴有咳嗽、有痰或痰中带血,发热。一般经西医“正规”治疗抽水,很快反复,初半月抽一次,随着癌症的发展、放化疗对免疫力的破坏、大量的蛋白丢失得不到及时的补充,对患者的身体犹如雪上加霜,每况愈下,可想发展的结果。。。。我院对胸水的治疗方法多样,对于急性的胸水我院用很少的胸水散剂,一般在4个小时左右通过大肠排泄,可以把体内的70--80%胸腔积液排出,使患者服用后胸胀、胸闷、呼吸困难明显改善,轻松许多,再用中药汤剂进行全面调理,对胸水我们采用健脾利湿(培土生金)、和解宣利、泻肺祛饮、理气活络、养阴清热、发表化饮、温肺化饮、泻肺逐饮、补虚清热、行水散结;温补脾肾,以化水饮;治标(发汗、利水、功逐)权宜之法;治本善后(健脾、温肾)正治法。通过恢复肺、脾、肾通调、转输、蒸化水液的功能,最终达到康复。
预防
预防措施
1.积极防治原发病。胸腔积液为胸部或全身疾患的一部分,因此积极防治原发病是预防本病的关键。
2.增强体质,提高抗病能力。积极参加各种适宜的体育锻炼,如太极拳、太极剑、气功等,以增强体质,提高抗病能力。
3.注意生活调摄。居住地要保持干燥,避免湿邪侵袭,不恣食生冷,不暴饮暴食,保持脾胃功能的正常。得病后,及时治疗,避风寒,慎起居,怡情志,以臻早日康复。
预防常识
胸腔积液,可由多种疾病引起,治疗上主要针对原发病,漏出液常在病因纠正后自行吸收,渗出性胸膜炎中以结核性多见,其次为炎症性和癌性胸膜炎,应针对其病因,进行抗结核、抗炎等治疗,并可行胸腔穿刺抽液。其预后与原发病有关,肿瘤所致者预后较差。
参看
健康问答网关于胸腔积液的相关提问
| 关于“胸腔积液”的留言: | |
|
目前暂无留言 | |
| 添加留言 | |