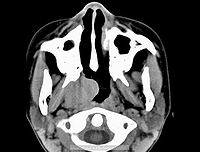
恶性淋巴瘤
| A+医学百科 >> 肿瘤 >> 恶性淋巴瘤 |
恶性淋巴瘤是原发于淋巴结或其他淋巴组织的恶性肿瘤,发病率占小儿恶性实体瘤的第一位,多发于5~12 岁儿童。病因至今未明,病毒感染、免疫缺陷及遗传学因素异常是发病的重要因素。接受肾移植并用免疫抑制可诱发,或可因淋巴结长期反复发作非特异性反应增生而激发。临床以浅表淋巴结无痛性进行性肿大或伴发热、消瘦及肝脾肿大为特征。根据瘤组织细胞特点可分为何杰金氏病(HL)和非何杰金氏病(NHL)两大类。
目录 |
基本概述
恶性淋巴瘤是淋巴结和结外部位淋巴组织的免疫细胞肿瘤,来源于淋巴细胞或组织细胞的恶变。在我国恶性淋巴瘤虽相对少见,但近年来新发病例逐年上升,每年至少超过25000例,而在欧洲、美洲和澳大利亚等西方国家的发病率可高达11/10万~18/10万,略高于各类白血病的总和。在美国每年至少发现新病例3万以上。我国恶性淋巴瘤的死亡率为1.5/10万,占所有恶性肿瘤死亡位数的第11~13位,与白血病相仿。而且,恶性淋巴瘤在我国具有一些特点:①发病和死亡率较高的中部沿海地区;②发病年龄曲线高峰在40岁左右,
没有欧美国家的双峰曲线,而与日本相似呈一单峰;③何杰金氏病所占的比例低于欧美国家,但有增高趋向;④在非何杰金淋巴瘤中滤泡型所占比例很低,弥漫型占绝大多数;⑤近十年的资料表明我国的T细胞淋巴瘤占34%,与日本相近,远多于欧美国家。
恶性淋巴瘤是原发于淋巴结或其他淋巴组织的恶性肿瘤,发病率占小儿恶性实体瘤的第一位,多发于5~12 岁儿童。病因至今未明,病毒感染、免疫缺陷及遗传学因素异常是发病的重要因素。接受肾移植并用免疫抑制可诱发,或可因淋巴结长期反复发作非特异性反应增生而激发。临床以浅表淋巴结无痛性进行性肿大或伴发热、消瘦及肝脾肿大为特征。根据瘤组织细胞特点可分为何杰金氏病(HL)和非何杰金氏病(NHL)两大类。
诊断
(一)详细询问病史
包括首发症状、淋巴结肿大出现的时间与以后的增大速度、有无全身症状,如发热、盗汗、皮肤搔痒、消瘦等,非何杰金淋巴瘤应询问有无消化道症状等。
(二)体征
1.全身浅表淋巴结是否肿大,皮肤及附件有否侵犯,应注意咽淋巴环、乳腺、睾丸等有否侵犯。
(三)特殊检查
1.血常规检查,包括血红蛋白、白细胞计数与分类、血小板计数、血沉率等。
2.血化学检查,包括尿素氮、非蛋白氮、肌酐、硷性磷酸酶、总蛋白与白蛋白、球蛋白、转氨酶及转肽酶等测定。
3.血清免球蛋白检查。
4.尿常规检查。
8.细胞免疫检查:E玫瑰花结、淋巴细胞转化、巨噬细胞试验、皮肤试验等。
10.开腹探查只在选择病例中进行,尤其对非何杰金淋巴瘤更应慎重。
治疗
(一)治疗原则
1.何杰金氏病的治疗原则
(1)ⅠA、ⅡA期:以放射治疗为主,如有大的纵隔肿块,应采用化疗与放疗综合;病理为淋巴细胞消减型,应用全淋巴结放射。
(2)ⅡB期:一般采用全淋巴结放射,也可单用联合化疗。
(3)Ⅲ1A:单纯放射治疗。
(4)Ⅲ2A期:放射与化疗综合治疗。
(5)ⅢB期:单用化疗或化疗加放疗。
(6)Ⅳ期:单用化疗
2.非何杰金氏淋巴瘤的治疗原则
(1)低度恶性:①I、Ⅱ期:大多采用放疗,放疗后应用化疗不能解决数年后仍复发的问题。②Ⅲ、Ⅳ期:大多采用化疗。
(2)中度恶性:I期病人可单用放疗。Ⅱ期以上采用以阿霉素为主的化疗方案。
3.手术作为治疗手段的恶性淋巴瘤适应症很局限,而且治愈率也低,常需辅以放疗或化疗。
(二)外科治疗
1.胃肠道恶性淋巴瘤的手术治疗
原发性胃肠道恶性淋巴瘤应强调手术治疗。可明确病变部位、切除病变组织和制订治疗计划,淋巴瘤的切除率较癌肿要高。胃淋巴瘤可行胃次全切除,全胃切除应慎用。肠道淋巴瘤则可切除局部病灶肠管及相应系膜。对于切除不尽的瘤体,可于术中置银夹固定,以便术后放疗。
2.泌尿生殖系统恶性淋巴瘤的手术治疗
原发于肾脏、膀胱、睾丸、卵巢和子宫等器官的恶性淋巴瘤均宜早期手术切除,术后再给放疗或化疗。
3.脾脏恶性淋巴瘤的手术治疗
原发于脾脏的恶性淋巴瘤很少见。术前与其他脾肿瘤较难鉴别,术后病理回报可以确诊。I~Ⅱ期病例单纯手术切除5年生存率为40%,若术后辅以化疗或放疗可提高到60%。
(三)化学治疗
1.何杰金氏病的化疗:
近20年来何杰金氏病的药物治疗有了很大进步,最主要是由于治疗策略上的改进和有效联合化疗方案的增多。目前多数研究单位对Ⅲ~Ⅳ期何杰金氏病的治愈率已超过50%。单药对何杰金氏病的疗效一般在40%~70%。值得重视的是某些药物单用也能取得完全缓解,如HN2的完全缓解率为13%、CTX为12%、PCB(甲基苄肼)为38%,VCR为36%、VLB(长春花硷)为30%,但疗效很少能超过半年以上。
联合化疗主要适用于ⅠB、ⅡB、Ⅲ2A、ⅢB、Ⅳ期及纵隔大肿块的病例。应用的最广泛方案是氮芥(M)、长春新碱(O)、甲基苄肼(P)、强的松(P),简称MOPP方案。要获得最佳治疗效果,药物必须足量并按规定时间给予。尽管2~3个周期治疗后大多数病人已达完全缓解,通常仍要治疗6个周期。获得完全缓解后无论如何也应再治疗2周期。近年来的研究表明,最有效的联合化疗方案为按照MOPP构成原则组成的阿霉素(A)、博莱霉素(B)、长春花碱(V)加氮烯咪胺(D),简称ABVD方案。此方案的完全缓解率为75%,与MOPP方案无交叉耐药性,对MOPP无效的病例用ABVD方案治疗75%~80%可缓解。
2.非何杰金氏淋巴瘤的化疗
目前还没有很成熟的治疗NHL的首选化疗方案。由于NHL的组织学类型复杂,病人个体的差异也很大,因此在选择治疗方案时对于肿瘤的恶性程度、发病部位、病人的一般状况。如:年龄、有无全身症状及骨髓功能是否健全等因素都应考虑到。
(1)低度恶性淋巴瘤的治疗:这类淋巴瘤病情缓和、病程绵长,宜选用较缓和的化疗方案,对Ⅲ、Ⅳ期低度恶性淋巴瘤可选用多药联合方案。特别是初治病人一定要争取达到完全缓解或部分缓解,还要避免不必要的治疗、以防止和减少远期毒性或骨髓抑制。
(2)中度恶性淋巴瘤的治疗:可占NHL的60%,在西方国家大部分为B细胞来源,但可有20%为T细胞来源,这些病人有时被称之为“周围T细胞淋巴瘤”。多数学者认为,影响进展性NHL预后的重要因素有:病人的一般情况,肿块是否超过10cm,多处结外器官受侵、B症状等。年龄也是影响预后的因素,可能与对治疗的耐受性有关。对中度恶性的非何杰金淋巴瘤的治疗目前意见比较一致。可选用的方案有COP、COPP或MOPP、CHOP等。一般完全缓解率在50%~80%。对于弥漫性组织细胞型,CHOP、COMA或COMLA方案的疗效较好。
(3)高度恶性淋巴瘤的治疗:这组病人的治疗相当困难,化学治疗对儿童病人疗效较好,有效率可达85%~95%,但多在1年内复发。免疫母细胞淋巴瘤是一预后差的亚型,好发于儿童及年轻人,中位年龄为24.5岁,男女之比可高达2.5~5:1。淋巴母细胞型淋巴瘤纵隔侵犯发生率高达42%,最后约50%转为白血病。目前常采用与急性白血病相似的方案来治疗此病,即积极的诱导治疗、巩固治疗、早期中枢神经系统预防以及长期维持治疗。
小无裂细胞淋巴瘤可以是Burkitt淋巴瘤或非Burkitt淋巴瘤。成人中小无裂细胞比弥漫型大细胞淋巴瘤更少见,较好的化疗方案为COM和COMP方案。
(四)放射治疗
1.何杰金氏病的放射治疗
放射治疗原则除根据分期而定外,还要考虑病变的部位、病理、年龄等因素。若ⅠA病人病灶位于右上颈,因膈下侵犯机会较少,可单用斗篷野;如病灶位于左颈,因膈下侵犯多见,故照射范围除斗篷野外,至少还要包括腹主动脉旁和脾脏。又如在ⅠB、ⅡB中,如病理属于混合细胞型或淋巴细胞缺乏型,则在用全淋巴区照射后最好加用化疗。对于年龄小于10岁或大于60岁的病人,因对放射耐受差,放射野不宜太大,一般多采用局部照射。
(1)肿瘤根治剂量:上海医科大学肿瘤医院采用的肿瘤根治剂量是45Gy/6周;对肿瘤较大、退缩慢,可把局部剂量提高到50Gy左右。
(2)预防照射:十多年来根据Rosenberg-Kaplan假设认为肿瘤是单中心发生的,主要沿邻近淋巴结转移,因此放射治疗不仅要包括临床发现肿瘤的区域,而且要对邻近部位淋巴结区域进行预防照射,这种观点的改变,使何杰金氏病的治疗效果有了显著的提高。
2.非何杰金氏淋巴瘤的放射治疗
(1)肿瘤的根治剂量及放疗原则:非何杰金氏淋巴瘤的最适剂量,不像何杰金氏病那样明确,诸多的临床报道所采用的剂量亦很不统一。对于弥漫型非何杰金氏淋巴瘤,可给予40~50Gy/5~6周,对于滤泡型可以酌减,尤其原发于浅表淋巴结。但对于弥漫型组织细胞型,因对放射不敏感,易发生局部复发,局部控制量应50~60Gy。若巨大肿块或照射后残留,局部追加剂量5~10Gy。对于原发于头颈部的可给予45~55Gy。
(2)结内型非何杰金氏淋巴瘤的放射治疗:根据组织学上的预后好差和分期不同,其放疗原则为:①预后好I、Ⅱ期:大多采用单纯放疗,主张采用累及野照射,不一定采用扩大野照射。②预后好,Ⅲ、Ⅳ期:大多采用化疗。若治疗前病灶大于7~10cm或化疗后病灶不能全消的患者,可以加用局部放疗。③预后差,I、Ⅱ期:采用强烈联合化疗加累及野照射,放疗后再加联合化疗。④预后差,Ⅲ、Ⅳ期:本型淋巴瘤发展较快,故应早期用强烈化疗,病灶若不易全消,可以再补充局部放疗。
(3)结外型非何杰金氏淋巴瘤的放射治疗:原发于咽淋巴环的早期病例可用放射治疗来控制,放射治疗应包括整个咽淋巴环及颈淋巴结,一般给予肿瘤量40~60Gy,原发于鼻腔的病灶,照射野包括鼻腔及受侵犯的副鼻窦,预防照射鼻咽,以鼻前野为主野,二耳前野为副野,肿瘤根治剂量为55Gy/5~6周,预防剂量为40~45Gy;原发于上颌窦的病灶,设野同上颌窦癌,较上领窦癌照射范围大些,肿瘤根治量55Gy/5~6周,放疗后不作手术治疗,腹腔原发性恶性淋巴瘤的单纯放射治疗效果较差,多与手术或化疗联合应用。放射治疗技术因病变部位而异,可行全腹腔照射、局部区域性照射及肿瘤区照射。其适应症为:①根治性手术,肿瘤侵犯浆膜或有区域淋巴结受累。②根治性手术,为多中心病灶,或肿块直径>7cm。③切缘有肿瘤或有周围脏器的直接侵犯。④术后局部复发。其放射剂量,大多数作者认为在25Gy~50Gy,而以35Gy以上较好。预防量一般要在30Gy以上,治疗量一般要在40Gy以上,剂量过低,达不到预防和治疗作用。
(五)中药治疗 大量临床实践证明,对中晚期病人进行大剂量放、化疗,或对产生耐药的患者再次进行化疗只能导致虚弱的生命更加垂危,加速了患者死亡。临床常常可以见到,患者死因不是因为癌症本身造成,而是由于不科学、不恰当的杀伤性治疗所致。如肝癌多次介入后出现腹水、黄疸等肝功衰竭而致死;肺癌胸水化疗后导致呼吸衰竭而死亡;胃癌、肠癌化疗后恶心、呕吐,患者更加衰竭而死亡;白血球下降,患者感染而死亡等。
病因
恶性淋巴瘤的病因至今尚未完全阐明。但有如下相关因素:①EB病毒感染;②免疫缺陷是高危人群;③电离辐射也可引起本病的发生;④遗传因素与本病的病因关系也有报道。有时可见明显的家族聚集性。
病理改变
恶性淋巴瘤在病理学上分成何杰金氏病和非何杰金氏病两大类,根据瘤细胞大小、形态和分布方式可进一步分成不同类型。
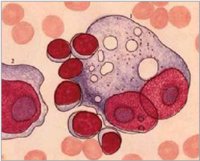
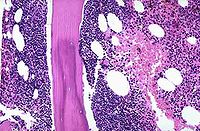
(一)何杰金氏病(HD) HD是一种特殊类型的恶性淋巴瘤,组织学诊断主要依靠在多形性炎症浸润背景上找到特征性R-S细胞。1965年,Rye国际会议确定分为四型:
1.淋巴细胞为主型(LP)HD2以中、小淋巴细胞增生为主,有时以组织细胞增生为主;典型R-S细胞不易找到。但常存在较多L-H细胞。
2.结节硬化型(NS)HD:以双折光宽胶原纤维束,将存在腔隙型R-S细胞的淋巴组织分隔成大小不一结节为特征,典型R-S细胞罕见。
3.混合细胞型(MC)HD:典型R-S细胞和H细胞多,炎性细胞明显多形性,伴血管增生和纤维化。
4.淋巴细胞消减型(LD)HD:除存在典型R-S细胞外,还可出现许多多形性R-S细胞(网状细胞型)或弥漫性非双折光纤维组织增生,反应性炎性细胞显著减少。
(二)非何杰金氏淋巴瘤(NHL) 我国在1985年成都会议上,根据国内NHL特点,参照了国际工作分类,拟定了自己的工作分类。
临床表现
(一)恶性淋巴瘤的主要症状或体征是浅表淋巴结无痛性肿大。何杰金氏病通常有颈或锁骨上淋巴结受累,NHL除横膈上、下淋巴结受累外,经仔细临床检查可发现其他淋巴样组织部位如滑车、眼窝淋巴结和韦氏环受侵。
(二)可有发热、盗汗或体重减轻等症状。
(三)皮痒在何杰金病较NHL多见,通常用抗组织胺药物治疗无效。
(四)何杰金病病人偶尔发生饮酒后疼痛,疼痛部位局限于受累区域。
(五)除淋巴结肿大外,体检尚可发现脾肿大。且脾大的病人常并有肝肿大。晚期病人因纵隔淋巴结肿大可出现上腔静脉受阻。
预后
(一)恶性淋巴瘤的疗效判定标准
1.完全缓解(CR):肿瘤完全消失达一个月以上。
2.部分缓解(PR):肿瘤两个最大直径的乘积缩小50%以上,其他病灶无增大,并且维持一个月以上。
3.无变化(NC):肿瘤两个最大直径的乘积缩小不足50%,或大小无明显变化。
4.恶化(PD):肿瘤增大超过25%以上或有新的转移灶出现。
(二)恶性淋巴瘤的近期疗效
绝大部分恶性淋巴瘤的病人经适当的治疗都可获得近期缓解。HD的近期缓解率高于NHL。Ⅰ~Ⅱ期的HD近期缓解率高达95%以上;NHL经详细检查分型,认真分期和选择适宜的治疗方案也可获得80%左右的近期缓解。
(三)恶性淋巴瘤的远期疗效
HD的Ⅰ~Ⅱ期病人的5年生存率已达95%以上,Ⅲ~Ⅳ期病人5年生存率也可达90%左右;NHI较晚期病例的治疗虽然比较困难,其5年生存率也达到了80%。因此对早期的淋巴细胞为主型、结节硬化型的HD,低恶度的NHL要力争治愈这些病例。对较晚期的恶性程度较高的恶性淋巴瘤要争取提高5年生存率。
(四)影响预后的因素
1.年龄:何杰金氏病患者小于50岁比大于50岁生存率高,非何杰金淋巴瘤儿童和老年患者预后一般比年龄在20~50岁者差。
2.性别:在何杰金氏病患者中,女性治疗后生存率较高,而在非何杰金淋巴瘤中,男女预后无多大差别。
3.病理:何杰金氏病患者中,以淋巴细胞为主型预后最好,5年生存率为94.3%,结节硬化型和混合细胞型次之,而以淋巴细胞削减型预后最差,5年生存率仅27.4%。非何杰金淋巴瘤中,滤泡型淋巴细胞分化好,6年生存率为61%;弥漫型淋巴细胞分化差,6年生存率为42%;淋巴母细胞型淋巴瘤,4年生存率为30%。
4.分期:何杰金氏病患者,Ⅰ期5年生存率为92.5%,Ⅱ期为86.3%,Ⅲ期为69.5%,EF期为31.9%。
5.全身症状:伴有全身症状的何杰金氏病患者预后比无全身症状者差,而对非何杰金淋巴瘤,全身症状对预后的影响较小。
预防措施
1、要均衡膳食,正常成人可摄入蛋白质食物总量150~200克/日或摄入蛋白质70克/日,儿童摄入鱼、肉、蛋食物100~150克/日。摄入碳 水化合物、脂肪适量。多吃各种绿色蔬菜,成人进食绿色蔬菜500克/日,儿童摄入绿色蔬菜200~300克/日。不要经常大量摄入鸡、鸭、鱼、肉、蛋、海 鲜、饼干、炒豆(花生、黄豆、蚕豆等)及其他油炸食物。
2、多喝水,成人饮水1500毫升/日,儿童饮水800~1000毫升/日。特别是夏季,在户外工作、活动,一定要足量喝水。
3、适当运动,每天慢跑半小时或散步(做健身操等)2小时左右。
4、儿童要养成不挑食,不偏食的习惯,保证营养物质供给,保持人体热能的平衡,减少肿瘤的发生。
5、恶性淋巴瘤患者严格控制蛋白质等高热能食物摄入,多吃绿色蔬菜,有益于控制淋巴瘤的进一步发展。
6、恶性淋巴瘤患者同时要防治淋巴外疾病。如扁桃体、口腔、鼻咽部、甲状腺、胃肠道、骨、肝、胆等器官疾病。
7、不要过度劳累,特别是有胃肠道、骨、肝等疾病者,否则会损伤这些器官,从而刺激淋巴结增生。
8、患者不喝酒,酒的热作用可引起淋巴结疼痛增生。
2001年WHO淋巴瘤分类
B细胞淋巴瘤
1、前驱B淋巴母细胞白血病/淋巴瘤(ALL/LBL)
2、B-慢性淋巴细胞白血病/小淋巴细胞淋巴瘤(CLL/SLL)
3、B-前淋巴细胞白血病(B-PLL)
4、淋巴浆细胞淋巴瘤(LPL)
5、脾边缘区B细胞淋巴瘤,+/- 绒毛状淋巴细胞(SMZL)
6、毛细胞白血病(HCL)
8、MALT型节外边缘区B 细胞淋巴瘤(MALT-MZL)
9、淋巴结边缘区B 细胞淋巴瘤,+/- 单核细胞样B 细胞(MZL)
10、滤泡淋巴瘤(FL)
11、套细胞淋巴瘤(MCL)
12、弥漫性大细胞淋巴瘤(DLBCL)
T/NK细胞淋巴瘤
1、前驱T淋巴母细胞白血病/淋巴瘤(T-ALL/T-LBL)
2、母细胞性NK细胞淋巴瘤
3、慢性前淋巴细胞白血病/淋巴瘤(T-CLL/T-PLL)
4、颗粒淋巴细胞白血病(T-LGL)
5、侵袭性NK细胞白血病(ANKCL)
6、成人T细胞淋巴瘤/白血病(ATCL/L)
7、节外NK/T细胞淋巴瘤,鼻型(NK/TCL)
8、肠病型T细胞淋巴瘤(ITCL)
9、肝脾γδT细胞淋巴瘤
10、皮下脂膜炎样T细胞淋巴瘤
11、菌样霉菌病/赛塞里(Sezary)综合征(MF/SS)
12、间变性大细胞淋巴瘤(ALCL),T和非T非B细胞, 原发性皮肤型
13、周围T细胞淋巴瘤(PTL)
15、间变性大细胞淋巴瘤(ALCL), T和非T非B细胞, 原发性全身型
霍奇金淋巴瘤(HL)分类
1、结节性淋巴细胞为主HL
2、经典型霍奇金淋巴瘤
(1)、淋巴细胞为主型(LP)
(2)、结节硬化型(NS)
(3)、混合细胞型(MC)
(4)、淋巴细胞消减型(LD)
饮食生活
恶性淋巴瘤是一组原发于淋巴结或淋巴组织的恶性肿瘤。恶性淋巴瘤表现多种多样,淋巴结肿大为其特征,以其首发者约占60%,多发于颈部,其次为腋下、腹股沟,淋巴结大,坚而有弹性,无疼痛。病变也可见于淋巴结外组织器官,引起吞咽困难,鼻出血、腹痛、腹泻、腹水、肝脾肿大、肝痛、黄疸、咯血、胸水、骨瘤、病理性骨折、中枢神经病变、皮肤溃疡等。何杰金氏病大多表现为淋巴结病变,非何杰金氏病则多表现为淋巴结外病变,二者表现不尽相同,全身症状有恶寒、发热、乏力、盗汗、消瘦,晚期有贫血及恶病质。
【 宜 】
(1)宜多吃具有抗恶性淋巴瘤作用的食物:穿山甲、蟾蜍、田鸡、芋艿。
(2)淋巴结肿大宜吃荸荠、芋艿、核桃、荔枝、黄颡鱼、田螺、羊肚、猫肉、牡蛎。
(3)发热宜吃豆腐渣、无花果、大麦、绿豆、苦瓜、节瓜、菱、水蛇。
(5)肝脾肿大、出血、贫血同白血病有关内容。
【 忌 】
(2)忌葱、蒜、姜、桂皮等辛辣刺激性食物。
(3)忌肥腻、油煎、霉变、腌制食物。
(4)忌公鸡、猪头肉等发物。
(5)忌海鲜。
(7)忌烟、酒。
确诊部位
1、隔肌以上,咽淋巴环,颈部纵隔或肺门,锁骨下,腋或胸部滑车与臀部。
2、隔肌以下;脾脏,主动脉旁,骼部,腹股沟,与股部,肠系膜。腘窝。
护理
一、病情观察:
1.观察全身症状如贫血、乏力、消瘦、盗汗、发热、皮肤癌痒、肝脾肿大等。
2.观察淋巴结肿大所累及范围、大小。
3.严密观察有无深部淋巴结肿大引起的压迫症状,如纵隔淋巴结肿大引起咳嗽、呼吸困难、上腔静脉压迫症,腹膜后淋巴结肿大可压迫输尿管引起肾盂积水。
二、对症护理:
1.患者发热时按发热护理常规执行。
2.呼吸困难时给予高流量氧气吸入,半卧位,适量镇静剂。
3.骨骼浸润时要减少活动,防止外伤,发生病理性骨折时根据骨折部位作相应处理。
三、一般护理:
1.早期患者可适当活动,有发热、明显浸润症状时应卧床休息以减少消耗,保护机体。
2.给予高热量、高蛋白、丰富维生素、易消化食物,多饮水。以增强机体对化疗、放疗承受力,促进毒素排泄。
3.保持皮肤清洁,每日用温水擦洗,尤其要保护放疗照射区域皮肤,避免一切刺激因素如日晒、冷热、各种消毒剂、肥皂、胶布等对皮肤的刺激,内衣选用吸水性强柔软棉织品,宜宽大。
4.放疗、化疗时应观察治疗效果及不良反应。
四、健康指导:
1.注意个人清洁卫生,做好保暖,预防各种感染。
2.加强营养,提高抵抗力。
3.遵医嘱坚持治疗,定期复诊。
易混淆病种
慢性淋巴结炎:多有明显的感染灶,且常为局灶性淋巴结肿大,有疼痛及压痛,一般不超过 2 - 3 厘米抗炎治疗后可缩小。
巨大淋巴结增生:为一种原因不明的淋巴结肿大,主要侵犯胸腔,以纵膈最为多见,也可侵犯肺门与肺内。
假性淋巴瘤:常发生在淋巴结外的部位,如眼眶 、 胃的假性淋巴瘤等。
结核性淋巴结炎:有时很难与恶性淋巴瘤鉴别。比较典型的患者常有肺结核。
淋巴结转移癌:淋巴结常较硬,质地不均匀,可找到原发灶,很少全身性淋巴结肿大。
注意事项
恶性淋巴瘤容易在锁骨,腋下,腹股沟会出现肿大淋巴结,放化疗不能根治,因为放化疗对正常细胞和恶性淋巴细胞没有辨别能力。恶性淋巴瘤溃烂后,伤口不易愈合,所以建议不要或者少用外贴膏药。以防溃烂。中医内服药疗效较好。中医内服切忌不宜以毒攻毒。
淋巴瘤早期症状类似感冒
由于恶性淋巴瘤表现比较隐匿,不易被察觉。淋巴瘤早期症状与很多常见感冒等“小毛病”类似,最明显的症状就是颈部、腋窝或腹股沟出现无痛性的浅表淋巴结肿大,生长可快可慢,有的甚至经消炎治疗可以好转和消退,更易误诊。其他的表现有不明原因的发热(尤其是夜间发烧)、体重下降、没有胃口、乏力、消化不良、腹泻、咳嗽、呼吸困难、皮肤发痒、扁桃体肿大、头疼等,均需警惕患上淋巴瘤的可能性。
如何早期发现淋巴瘤?专家介绍了一个简单的自测办法——摸。因为多数淋巴瘤患者先在浅表淋巴结发病,如颈部、腹股沟和腋下淋巴结,这些部位都很容易自测到。所以除了牙痛、扁桃体炎等显而易见诱发淋巴结肿痛的原因外,如果淋巴结出现无痛性、进行性肿大,自测者就应去医院看医生并做B超或X线等检查,以排除淋巴肿瘤。
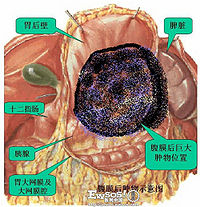
恶性淋巴瘤的播散与转移
恶性淋巴瘤大多首先侵犯表浅和 / 或纵隔、腹膜后、肠系膜淋巴结,少数可原发于结外器官。 较多的患者在早期表现为无痛的颈部淋巴结肿大,以后其他部位的亦陆续发现。淋巴结从黄豆大到枣大,中等硬度,坚韧,均匀,丰满。一般与皮肤无粘连,在初期和中期互不融合,可活动。到了后期淋巴结可长到很大。可互相融合。
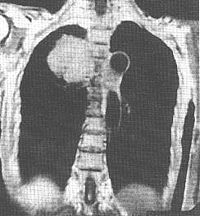
纵隔也是好发部位之一,受侵的纵隔淋巴结,可以是单个的淋巴结肿大,也可以是多个淋巴结融合成巨块,外缘呈波浪状,侵犯一侧或双侧纵隔,以后者较多见。
原发性肝恶性淋巴瘤少见。继法侵犯肝脏的并不少见。部分病人可以肝脾肿大为首发症状。为淋巴结以外最长受侵的部位。但这些患者大多无明显的异常。
恶性淋巴瘤约 2% 左右可发生于肺部,表现为肺野内边界清楚的圆形或分叶状阴影,患者自觉症状很少。有的患者可侵犯肺门或纵隔淋巴结,一般很少有上腔静脉压迫征或纵隔肌麻痹,治疗预后也较好。由纵隔侵犯肺部的恶性淋巴瘤多靠近肺门,常常连成一片,可为单侧或双侧性,并常伴有气管旁淋巴结肿大,也易引起压迫症状,其预后不如原发于肺的病例。
小肠恶性淋巴瘤在手术时 50% 以上以有肠系膜淋巴结受侵,如小肠肿块较大,有溃疡、多发,并侵犯淋巴结则预后不佳。恶性淋巴瘤从肠黏膜下层的淋巴滤泡开始,向内侵及黏膜层,向外达肌层。由于黏膜与黏膜肌层有瘤组织侵润,正常黏膜皱襞消失变平坦。肠壁增厚、僵硬,甚至蠕动消失。
参看
|
|||||||||||||||||||||||
| 关于“恶性淋巴瘤”的留言: | |
|
目前暂无留言 | |
| 添加留言 | |