幽门前区溃疡
| A+医学百科 >> 幽门前区溃疡 |
位于贲门至幽门之间的慢性溃疡称之为胃溃疡(gastric ulcer,GU),是消化性溃疡的一种。消化性溃疡(peptic ulcer)可发生在胃、十二指肠,也可发生在食管下端、胃-空肠吻合口附近以及美克尔憩室内异位胃黏膜上。这些溃疡的形成均与胃酸和胃蛋白酶的消化作用有关,故称为消化性溃疡。本病绝大多数位于胃和十二指肠(98%~99%)。在人群中约有10%的人在一生当中可能罹患此病,因此是一个多发病和常见病,在消化外科中占有重要的地位。
目录 |
幽门前区溃疡的原因
(一)发病原因
胃溃疡是一种多因素疾病,病因复杂,迄今未完全清楚,为一综合因素所致。
1.遗传因素 胃溃疡有时有家族史,尤其儿童溃疡患者有家族史者可占25%~60%。另外A型血的人比其他血型的人易患此病。
2.化学因素 长期饮用酒精或长期服用阿司匹林、皮质类固醇等药物易致此病发生,此外长期吸烟和饮用浓茶似亦有一定关系。
3.生活因素 溃疡病患者在有些职业如司机和医生等人当中似乎更为多见,可能与饮食欠规律有关。工作过于劳累也可诱发本病发生。
4.精神因素 精神紧张或忧虑,多愁善感,脑力劳动过多也是本病诱发因素。可能因迷走神经兴奋,胃酸分泌过多而引起。
5.感染因素 幽门螺杆菌(HP)对胃溃疡发生的作用仍难以解释,因很多HP感染者中仅少数发生胃溃疡。然而几乎所的胃溃疡者合并慢性活动性胃炎。HP是胃炎的发病和蔓延的主要病因。HP被清除则胃炎消失。HP感染的定量研究显示,胃溃疡尤其是位于胃上半部的溃疡,常合并严重的HP感染。
6.其他因素 不同国家、不同地区本病的发生率不尽相同,不同的季节发病率也不一样,说明地理环境及气候也是重要因素。另外本病还可在其他原发病如烧伤、重度脑外伤、胃泌素瘤、甲旁亢、肺气肿、肝硬化、肾衰的基础上发病,即所谓“继发性溃疡”(secondary ulcer)。这可能与胃泌素、高钙血症及迷走神经过度兴奋有关。
(二)发病机制
1.胆汁反流和胃溃疡病 Beaumont于1883年首先观察到在某些不寻常的情况下胆汁反流入胃,但当时未能引起人们的注意。直到1965年du Plessis才提出胆汁反流可能在胃溃疡病的发病中占重要位置。研究证明,胆汁反流入胃常见于胃溃疡病病人而不常见于正常人。胆汁在胃溃疡病病人的空腹胃液标本和餐后标本中均存在。胃溃疡愈合以后,反流可以减少或停止。
胃或十二指肠的动力障碍是导致胆汁反流的原因,然而致成动力障碍的基本因素仍然不明。在某些病人,取直立体位、吸烟可使反流增加。胆汁反流不仅限于胃溃疡病,还可见于胃炎,如酒精性胃炎和萎缩性胃炎,以及并发胃炎的一些情况,如十二指肠溃疡病和慢性呼吸系疾病。胃炎本身能否致成动力功能障碍并引起反流,还不清楚。
根据Hollander,正常的胃有双重黏障:黏液和黏膜上皮。它不但可以保护黏膜使之免于发生溃疡,而且可以防止酸渗入胃黏膜从而使酸分泌保留在胃腔以内。正常胃黏膜防止酸的反向弥散可能与上皮细胞表面的脂蛋白膜有关。胃内胆汁的有害后果就是它对黏障的破坏,从而使得氢离子穿透胃黏膜并且损害胃黏膜。胆汁可以改变胃黏液的性质。使表面黏液剥脱,并且使上皮细胞耗空其黏液含量。除去它对黏液的作用以外,胆汁还能破坏黏膜屏障,使它不再能阻止氢离子渗入黏膜。氢离子的反向弥散引起黏膜的进一步损伤。胆汁酸还能破坏表面上皮细胞并弥散进入黏膜。刺激肥大细胞释放组胺。胃细胞间液内组胺浓度的增加引起血管扩张伴黏膜血流和毛细血管渗透性增加,进而发生黏膜水肿、出血、发炎,甚至发生急性糜烂。受损伤的黏膜容易形成溃疡。
实验证明,十二指肠内容物对胃黏膜的损伤较单纯胆汁或胰腺分泌一种对胃黏膜的损伤大得多。胆汁和胰腺分泌的一些破坏成分已经查明。已知胆汁酸可引起黏膜损伤。胆汁和胰液互相混合在十二指肠内生成的溶血卵磷脂可以引起黏膜屏障的破坏。正常胆汁中的卵磷脂被胰腺分泌中的磷脂酶A转变成溶血卵磷脂;这一反应被胰蛋白酶和胆汁酸二者所激活。高浓度的溶血卵磷脂已在胃溃疡病病人夜间胃液标本中查出。此外,胆汁对胃黏膜的损害不仅仅取决于胆汁酸的去污作用,还取决于胃内容物的酸度。观察pH8、4和2三种不同的人类胆汁溶液的破坏作用时,发现pH8者破坏最小,而pH2者破坏最大。这一发现提示胆汁,特别是和酸在一起,起到破坏作用。
胆汁还可促使窦部G细胞释放胃泌素,后者又转而刺激酸和胃蛋白酶的分泌。因此,胆汁一方面增加氢离子的反向弥散,一方面也增加酸分泌。抽取胃内容物测定酸度可能发现不了胆汁反流增加酸分泌的效应,因为这种检查方法只能反映胆汁反流对胃酸度的最后影响。长期胆汁反流还可通过形成萎缩性胃炎伴壁细胞丢失和肠化生而进一步改变胆汁反流对胃酸分泌的效应。有人提出胆汁反流可以借助于胃泌素的释放引起间歇性胃分泌过多而在十二指肠溃疡病的发病上起一定作用,然而这种假想尚有待证实。
2.酸和胃溃疡病 酸在胃溃疡病发病上所起的作用曾经受到广泛的注意,“没有酸便没有溃疡”这句名言同样适用于胃溃疡病,但是由于胃体部溃疡病人酸分泌降低或正常,酸分泌量的多少在胃溃疡病发病上似不占重要位置。
酸在胃溃疡病所起的作用可能不是决定溃疡的发病而是决定溃疡的部位。等观察了149名胃溃疡病病人的胃切除标本,发现所有溃疡均发生在幽门腺区域,且紧邻酸分泌区。这可能是这个部位的幽门黏膜较其他任何部位接触酸都多的缘故。
许多胃溃疡病病人酸分泌降低可以部分用:Davenport的意见来解释。即这种病人的胃黏膜具有缺陷,使得氢离子自胃腔反向弥散进入黏膜。这一缺陷已由Overhoit和Pollard在一些胃溃疡病病人中得到证实。另外的重要因素就是胃溃疡病病人的壁细胞群较少,且往往伴有萎缩性胃炎。
3.胃溃疡病时的胃排空和运动性 在胃溃疡病病因学中,胃排空延缓和滞留被认为是一个重要因素。这一学说可以解释只做迷走神经切断但未做引流手术而致成胃潴留病人继发的溃疡形成,然而它对绝大多数自然发生的胃溃疡来说,远非一满意的解释。现在还没有肯定的证据表明动力减退或滞留在胃溃疡病病人比正常人更常见。
4.溃疡病时的胃黏膜 胃溃疡病经常和慢性胃炎同时存在。1965年,duPlessis于75个因胃溃疡切除的胃中发现其中65个具有慢性胃炎,其胃炎自幽门向近端扩展,幽门腺区域常广泛受累,并可累及胃底腺区域。这些病例的慢性胃炎较十二指肠溃疡病病例的慢性胃炎更加广泛和严重。他并发现胃溃疡经常位于患有慢性胃炎的区域以内。一般说来,溃疡在胃内的位置愈高,胃炎损害的范围也就愈广泛。1966年Lawson通过动物实验证明患有胃炎的黏膜易于发生消化性溃疡。这些发现均支持这样一种概念,即胃溃疡病发生在慢性胃炎的基础上。既往认为胃炎是胃溃疡病的结果的概念可能是不正确的,因慢性胃炎不仅仅分布在溃疡周围,而且也累及到整个胃的远端,胃溃疡本身不大可能引起如此广泛的胃炎。
5.Hp和胃溃疡病 现有充分证据表明Hp不但在十二指肠溃疡发病机理中占重要位置,而且在胃溃疡发病中也占有一定位置。
6.病理分型 胃溃疡是一种慢性病。根据溃疡发生部位的不同,将溃疡分为4型(图1):
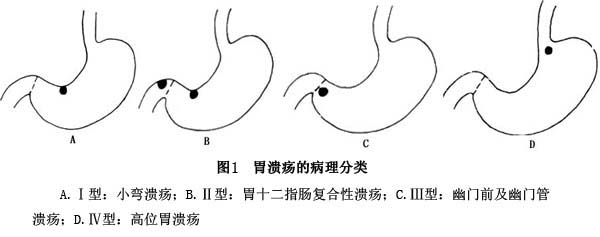
Ⅰ型:小弯溃疡,位于小弯侧胃切迹附近,尤多见于胃窦黏膜和胃体黏膜交界处。常为低胃酸分泌,约占胃溃疡80%;
Ⅱ型:胃十二指肠复合性溃疡。常先发生十二指肠溃疡,继发胃溃疡。为高胃酸分泌,易合并出血,病情顽固。占5%~10%;
Ⅲ型:幽门前及幽门管溃疡。通常为高胃酸分泌,内科治疗易复发;
Ⅳ型:高位胃溃疡,位于胃上部1/3,距食管胃连接处4cm内,在2cm以内者称“近贲门溃疡”。低胃酸分泌,易发出血和穿孔。
可见胃溃疡以小弯溃疡最为多见,尤其是胃窦小弯。有的较大溃疡可发生于小弯上部以至贲门区。在胃底和大弯侧十分罕见。
7.病理形态 溃疡通常是单发,呈圆形或椭圆形,直径为0.5~2cm,很少超过3cm。溃疡边缘整齐,状如刀切,底部通常穿越黏膜下层,深达肌层甚至浆肌层。黏膜下层至肌层完全被侵蚀破坏,代之以肉芽组织及瘢痕组织。活动期,溃疡底部由表层向深部依次可分为4层:①渗出层;②坏死层;③肉芽组织层;④瘢痕组织层。胃溃疡2%~5%可发生恶突。
幽门前区溃疡的诊断
1.临床特征 胃溃疡的临床表现有3个特征:①慢性过程。少则几年,多则10余年或更长。②周期性。病程中常出现发作期与缓解期交替出现。③节律性:疼痛表现为餐后痛,餐后半小时疼痛开始,至下一次餐前消失,周而复始。胃溃疡的症状主要表现为腹痛;伴或不伴呕吐、恶心、反酸、嗳气等症状。但也有不少病人以胃溃疡的各种并发症如穿孔、出血、幽门梗阻而为首发症状。
2.临床症状与体征
(1)上腹部隐痛不适:胃溃疡的疼痛是一种内脏性质的疼痛,体表定位不确切,同时疼痛多不剧烈,可以忍受,表现为烧灼样痛,隐痛不适等。活动期具有节律性,表现为餐后痛,随着病理的发展具有周期性和季节性特点。贲门附近的溃疡还可表现为胸骨后烧灼感和左胸部疼痛。当溃疡发生穿透,表现为疼痛程度加重,向背部放射或背痛,同时有夜间痛等表现,当疼痛性质和节律性发生改变时,还应警惕恶变的可能。
(2)恶心、呕吐:无幽门梗阻而发生呕吐多提示溃疡处于活动期,呕吐为间歇性。频繁呕吐多提示幽门梗阻。
(3)反酸、嗳气、腹泻:反酸亦提示溃疡可能处于活动期。
(4)出血、穿孔:发生出血、穿孔后都有其特殊的临床表现,见并发症一节。
(5)体征:缓解期一般无阳性体征。活动期只有上腹部轻压痛。但应注意行肛查和检查魏尔啸淋巴结有无肿大,以与胃癌相鉴别。
1.临床特点 餐后2h出现深在的上腹痛,通常无异常体征。
2.辅助检查 胃溃疡的诊断主要依靠病史症状、胃镜加活检、钡餐检查。另外胃酸测定、血清胃泌素测定、血清钙测定也有一定的诊断和鉴别诊断意义。近年随着电子胃镜的应用,胃溃疡的诊断符合率极高。
幽门前区溃疡的鉴别诊断
幽门前区溃疡的鉴别诊断:
1、溃疡型胃癌:胃癌是我国常见的恶性肿瘤之一,在我国其发病率居各类肿瘤的首位。在胃的恶性肿瘤中,腺癌占95%这也是最常见的消化道恶性肿瘤,乃至名列人类所有恶性肿瘤之前茅。早期胃癌多无症状或仅有轻微症状。当临床症状明显时,病变已属晚期。因此,要十分警惕胃癌的早期症状,以免延误诊治。
2、十二指肠溃疡:是消化道的常见病,一般认为是由于大脑皮质接受外界的不良刺激后,导致胃和十二指肠壁血管和肌肉发生痉挛,使胃肠壁细胞营养发生障碍和胃肠粘膜的抵抗力降低,致使胃肠粘膜易受胃液消化而形成溃疡,目前有人认为是胃弯曲杆菌感染所致,溃疡常为单个性,但也有多个溃疡,胃和十二指肠球部溃疡,同时存在时称复合性溃疡。
1.临床特征 胃溃疡的临床表现有3个特征:①慢性过程。少则几年,多则10余年或更长。②周期性。病程中常出现发作期与缓解期交替出现。③节律性:疼痛表现为餐后痛,餐后半小时疼痛开始,至下一次餐前消失,周而复始。胃溃疡的症状主要表现为腹痛;伴或不伴呕吐、恶心、反酸、嗳气等症状。但也有不少病人以胃溃疡的各种并发症如穿孔、出血、幽门梗阻而为首发症状。
2.临床症状与体征
(1)上腹部隐痛不适:胃溃疡的疼痛是一种内脏性质的疼痛,体表定位不确切,同时疼痛多不剧烈,可以忍受,表现为烧灼样痛,隐痛不适等。活动期具有节律性,表现为餐后痛,随着病理的发展具有周期性和季节性特点。贲门附近的溃疡还可表现为胸骨后烧灼感和左胸部疼痛。当溃疡发生穿透,表现为疼痛程度加重,向背部放射或背痛,同时有夜间痛等表现,当疼痛性质和节律性发生改变时,还应警惕恶变的可能。
(2)恶心、呕吐:无幽门梗阻而发生呕吐多提示溃疡处于活动期,呕吐为间歇性。频繁呕吐多提示幽门梗阻。
(3)反酸、嗳气、腹泻:反酸亦提示溃疡可能处于活动期。
(4)出血、穿孔:发生出血、穿孔后都有其特殊的临床表现,见并发症一节。
(5)体征:缓解期一般无阳性体征。活动期只有上腹部轻压痛。但应注意行肛查和检查魏尔啸淋巴结有无肿大,以与胃癌相鉴别。
1.临床特点 餐后2h出现深在的上腹痛,通常无异常体征。
2.辅助检查 胃溃疡的诊断主要依靠病史症状、胃镜加活检、钡餐检查。另外胃酸测定、血清胃泌素测定、血清钙测定也有一定的诊断和鉴别诊断意义。近年随着电子胃镜的应用,胃溃疡的诊断符合率极高。
幽门前区溃疡的治疗和预防方法
注意预防以下可能引起胃溃疡的因素:
1.吸烟 吸烟者比不吸烟者溃疡病发生率高2倍,吸烟影响溃疡愈合和可促进溃疡复发,其可能机制:
(1)吸烟可以促使胃酸和胃蛋白酶原分泌增多。
(2)吸烟可能抑制胰腺分泌HCO3-盐,从而削弱中和球部内酸性液体的能力。
(3)吸烟可影响幽门括约肌关闭功能而导致胆汁反流,破坏胃黏膜屏障;吸烟可使胃排空延缓和影响胃十二指肠运动功能。
(4)吸烟可影响胃十二指肠黏膜内前列腺素合成,减少黏液量和黏膜血流量,从而降低黏膜的防御功能。
2.饮食 酒、咖啡、浓茶、可口可乐等饮料能刺激胃酸分泌增多,易诱发溃疡病。吃精制低纤维素食物者比吃高纤维素者溃疡发病率高。有人认为多渣食物或许有促进表皮生长因子或前列腺素释放增多的作用。
3.精神因素 长期精神紧张、焦虑或情绪波动的人易患溃疡。人在应激状态时,可能促进胃的分泌和运动功能增强,胃酸分泌增多和加速胃的排空,同时由于交感神经兴奋使胃十二指肠血管收缩,黏膜血流量下降,削弱了黏膜自身防御功能。
4.药物 长期口服非甾体类抗炎药约有10%~25%患者发生溃疡病,其中以胃溃疡更为多见。除药物对胃十二指肠黏膜直接刺激作用外,主要是由于这类药物抑制体内的环氧化酶活性使黏膜内前列腺素合成减少,削弱了对黏膜的保护作用。阿司匹林原物是脂溶性的,能穿透上皮细胞膜破坏黏膜屏障。
参看
| 关于“幽门前区溃疡”的留言: | |
|
目前暂无留言 | |
| 添加留言 | |