临床生物化学/性激素的生理与生化
| 医学电子书 >> 《临床生物化学》 >> 内分泌疾病的生物化学诊断 >> 性激素紊乱的临床生化 >> 性激素的生理与生化 |
| 临床生物化学 |
|
|
|
性激素(sex hormones)包括雄性激素(androgens)、雌激素(estrogens)和孕激素孕酮(progesterone)三类,后二者合称雌性激素。雄性激素主要为睾酮(testosterone)及少量的脱氢异雄酮(dehydroepiandrosterone,DHEA)和雄烯三酮(androste-nedione)。雌激素则主要为雌二醇(estrodiol)及少量雌酮(estrone)、雌三醇(estriol)。从化学上看,所有性激素都是类固醇类激素。有关类固醇激素生物合成在本章第三节已一并介绍(图12-3)。由于某些酶活性在不同腺体及组织中存在差异,所以睾酮主要在男性睾丸间质细胞中生成,女性血液中少量睾酮则为DHEA的代谢产物;DHEA及雄烯二酮由肾上腺皮质、睾丸和卵巢分泌,并为女性的主要雄性激素;雌二醇主要由卵巢滤泡,黄体及妊娠时胎盘生成,极少量由睾丸产生或为睾酮代谢产物,并为男性的雌激素主要来源;雌酮大多为雄烯二酮代谢物;雌三醇除孕妇胎盘可直接分泌外,均为雌二醇的代谢产物;孕酮虽为类固醇激素合成的中间代谢产物,但血液中的孕酮几乎都是由黄体或胎盘所分泌。
血浆中的性激素90%以上都和血浆蛋白形成可逆结合。其中雄性激素和雌激素主要与肝合成的一种β球蛋白-性激素结合球蛋白(sexhormone binding globulin,SHBG)结合,旧称睾酮-雌激素结合球蛋白(testosterone-estrogen bindingglobulin,TEBG),孕酮及少量雌二醇则可与皮质类固醇结合球蛋白(CBG)结合。性激素主要在肝脏代谢,除少量可直接和葡糖醛酸或硫酸结合成相应的酯类排泄外,大部分需经历类固醇环上的化学转化,再与上述两种酸结合成酯,由尿或胆汁(少量)排泄。睾酮的主要代谢产物为雄酮及初胆烷醇酮,为尿中17-KS的主要来源。雌二醇和雌酮的主要代谢产物为雌三醇及2-甲氧基雌二醇。孕酮则主要代谢为孕烷二醇,故测定孕烷二醇尿排量可作为黄体功能指标。
但睾酮在睾丸及其他靶组织中存在的5α-还原酶作用下,可生成5α-二氢睾酮,其与受体亲和力比睾酮还强,被认为是睾酮的活性形式,在胚胎期及出生后男性生殖器分化、形成和发育上有重要作用。先天性5α-还原酶缺陷者,可发生男性假两性畸形,5α-二氢睾酮的进一步代谢产物为雄烷二醇。
(二)性激素的生理功能与分泌调节
⒈雄性激素的生理功能与分泌调节 雄性激素主要是睾酮,其生理功能可概括为:①刺激胚胎期及出生后男性内外生殖器的分化、形成和发育,参与男性性功能及第二性征的出现和维持;②促进蛋白质合成的同化作用,使机体呈正氮平衡,对男性青春期的长高起着重要作用;③促进肾脏合成促红细胞生成素(erythropoietin),刺激骨髓的造血功能。
睾丸的内分泌功能主要通过睾酮对下丘脑GnRH释放及腺垂体LH和FSH分泌的负反馈调节来控制。LH可与睾丸间质细胞膜上的受体结合,促进睾酮的合成、分泌。而FSH则在LH诱导下分泌的适量睾酮参与下,促进精子的生成。非青春期睾酮分泌的昼夜节律不甚明显,清晨约比傍晚高20%。但进入青春期的男孩,可能因松果体分泌的降黑素减少,GnRH出现约每2h一次的脉冲式分泌,特别在夜间尤著,促使LH及FSH释放增多。出现青春期特有的性及体格发育完善,第二性征的形成。男性青春期一般始于11-13岁,18-24岁发育成熟。
⒉雌性激素的生理功能及分泌调节 雌二醇等雌激素的生理功能主要有:①促进女性生殖器官的发育及功能形成、第二性征的出现和维持,并与孕激素协同配合,形成月经周期。②对代谢的影响,包括促进肝脏合成多种血浆中的转运蛋白,如运铁蛋白、甲状腺素结合蛋白、皮质类固醇结合蛋白等;降低血浆胆固醇,但促进HDL的合成,并减少动脉壁弹性硬蛋白,故生育期妇女不易发生动脉粥样硬化及冠心病;还可促进钙盐在骨沉积,促进肾上管对钠和水的重吸收等。孕激素的作用则主要为与雌激素协同作用于子宫内膜,形成月经周期;还可松弛子宫及胃肠道平滑肌,促进乳腺腺泡和导管的发育,促进水钠排泄,并在排卵后使基础体温升高约1℃。
雌激素的卵巢分泌在青春期前,主要受雌激素对垂体LH、FSH分泌的负反馈调节而控制,少量孕激素可由肾上腺皮质分泌。但女性进入青春期(13-18岁)后,下丘脑出现约60-90min一次的强脉冲式GnRH分泌,促进腺垂体大量释放LH和FSH。女性内外生殖器发育成熟,第二性征出现,并诱导卵泡细胞膜上的FSH受体及卵泡内膜、颗粒细胞膜上的LH受体增多,周期性地每次出现一个成熟卵泡,而雌激素和孕激素的分泌亦出现与卵泡周期性变化有关的波动,形成月经及周期性排卵,标志着女性性功能发育成熟。月经周期中,排卵前分别由卵泡的内膜细胞及颗粒细胞合成分泌雌激素和少量孕酮,排卵后则由黄体颗粒细胞及黄体卵泡内膜细胞大量合成释放孕酮和雌激素。月经周期中卵巢内分泌活动的周期性变化,也受下丘脑-腺垂体-卵巢内分泌细胞调节轴的控制,但不同于其他内分泌,其反馈调节方式较复杂,简述如下:①当前次月经中的黄体萎缩后,血中雌、孕激素急剧下降,负反馈地促进下丘脑GnRH及垂体LH、FSH释放逐渐增多,刺激卵泡发育和雌激素分泌逐渐增加,子宫内膜出现增生期变化;②随着卵泡发育成熟,高浓度雌激素反而对下丘脑GnRH释放产生脉冲式强正反馈调节,并进而引起腺垂体LH、FSH分泌高峰,诱发排卵;③LH、FSH在排卵后迅速下降,排卵后破裂的卵泡形成的黄体在LH作用下,继续分泌雌激素及大量分泌孕激素,约于排卵后一周出现雌激素的第二次高峰及孕激素高峰,子宫内膜由增生期转变为分泌期;④若未受孕,则高雌激素水平在同时存在的孕激素水平协同下,对下丘脑及垂体产生负反馈调节,GnRH、LH和FSH分泌进一步减少,黄体萎缩,血中雌、孕激素骤降,子宫内膜也随之缺血、坏死脱落形成月经。图12-5总结了月结周期中有关激素浓度的变化。有关妊娠时性激素的分泌及调节,将在第十四章中介绍。
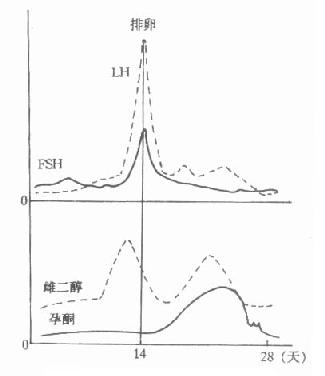
图12-5 月经周期中有关雌性激素变化示意图
由此看出,血中性激素水平,特别是雌性激素水平,在不同的发育阶段及月经周期的不同期,有不同的参考范围。表12-7列举了正常人血清性激素水平的参考范围。
表12-7 正常人血清主要性激素水平参考范围
| 男 | 女 | |||
| 睾酮 | 儿童 | <8.8nmol/L | <0.7 nmol/L | |
| 成人 | 14-25.4 nmol/L | 1.3-2.8 nmol/L | ||
| 妊娠期 | 2.7-5.3 nmol/L | |||
| 雌二醇 | 成人 | 29-132pmol/L | 卵泡期 | 17-330pmol/L |
| 排卵期 | 370-1850 pmol/L | |||
| 黄体期 | 184-881 pmol/L | |||
| - | 绝经期 | 37-110 pmol/L | ||
| 孕 酮 | 成人 | 0.38-0.95nmol/L | 卵泡期 | 0.6-1.9 pmol/L |
| 排卵期 | 1.1-11.2nmol/L | |||
| 黄体期 | 20.8-103.0 nmol/L | |||
| LH | 儿童 | 1.6-2.0 IU/L | 1.5-2.3 IU/L | |
| 成人 | 6-23 IU/L | 卵泡期 | 5-20 IU/L | |
| 排卵期 | 75-150 IU/L | |||
| 黄体期 | 3-30 IU/L | |||
| 绝经期 | 30-130 IU/L | |||
| FSH | 儿童 | 2.0-2.5 IU/L | 2.1-2.9 IU/L | |
| 成人 | 3-30 IU/L | 卵泡期 | 5-20 IU/L | |
| 排卵期 | 10-90 IU/L | |||
| 黄体期 | 5-12 IU/L | |||
| 绝经期 | 40-250 IU/L |
| 关于“临床生物化学/性激素的生理与生化”的留言: | |
|
目前暂无留言 | |
| 添加留言 | |