中心暗点扩大
| A+医学百科 >> 中心暗点扩大 |
中心性浆液性脉络膜视网膜病变的表现之一是中心暗点扩大。荧光素眼底血管造影检查,圆点扩大型(又称墨渍弥散型):以染料渗漏的一点为中心向四周扩大。
目录 |
中心暗点扩大的原因
(一)发病原因
真实病因不详,精神紧张、情绪激动、感染、过敏、脉络膜静脉引流障碍、热调节功能衰竭均能促发本病。中浆(CSC)可能是多因素作用的结果,其发病与年龄、性别、血型、气候、全身情况、妊娠、精神紧张、情绪异常、过敏、感冒、感染、过度疲劳和烟酒刺激等均有关。常见诱因有睡眠不足、紧张、劳累、情绪波动等。A型性格者易发生中浆,可能与交感神经兴奋,血循环中儿茶酚胺升高有关。实验性肾上腺素黄斑病变和无晶体眼性肾上腺素黄斑病变表现与中浆类似。临床上中浆好发于年轻男性和更年期女性,以及一些库欣病变和妊娠者,这些都说明内源性或外源性皮质激素失衡可能是中浆的一个致病原因。
(二)发病机制
中浆的发病机制尚不十分清楚,有缺血、感染、炎症、免疫反应及代谢障碍等学说,但都缺乏有力证据。荧光造影显示中浆主要是RPE细胞失代偿,表现为RPE细胞连续性中断,出现染料渗漏,,这是RPE连接复合体即屏障功能被破坏的结果,并不是RPE细胞坏死。这可能仅仅是病变的病理损害之一,尚不是疾病的原因。由于RPE细胞屏障功能破坏和输送离子功能出现异常,造成视网膜下积液,形成黄斑区盘状视网膜脱离。近年来临床应用ICG眼底血管造影发现中浆不仅有RPE渗漏性改变,更主要是相应区域的脉络膜毛细血管迟缓充盈或高灌注,通透性增强,推测该病可能是由于某些因素导致脉络膜血管痉挛或闭塞,引起脉络膜血管的灌注异常,周围脉络膜血管代偿性扩张,通透性增高,导致视网膜色素上皮屏障功能受损,液体积聚于视网膜色素上皮和神经上皮之间。实验性阻塞脉络膜毛细血管小叶,可以诱导出局限性浆液性视网膜脱离,与中浆有类似之处。一些激光后治愈或自行恢复的患者ICGA结果显示尽管RPE无渗漏点存在,但脉络膜小叶仍存在高灌注和高通透性现象。这种现象与复发是否有关,还有待进一步研究。由此推测,中浆的原发病理部位应位于脉络膜毛细血管,RPE改变是继发性的。
中心暗点扩大的诊断
1.荧光素眼底血管造影 FFA是确诊中浆的必不可少的手段,也是激光治疗中浆的依据。其表现形式多样,归纳起来有以下几种表现:
(1)渗漏点型:为CSC的典型表现。有3种渗漏点形态:
①圆点扩大型(又称墨渍弥散型):以染料渗漏的一点为中心向四周扩大,最常见,占70%~80%(图1)。
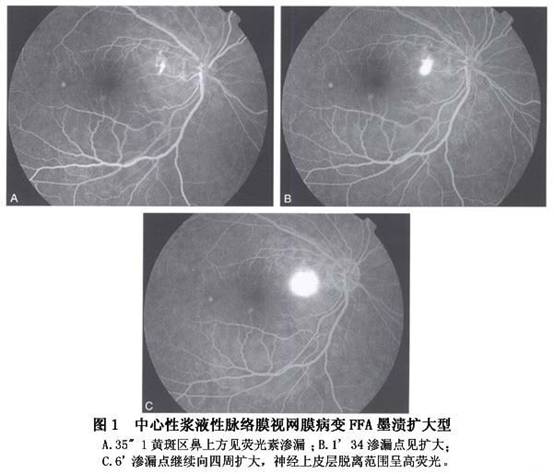
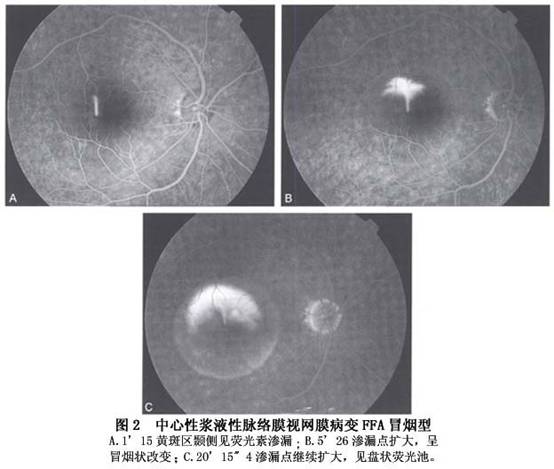
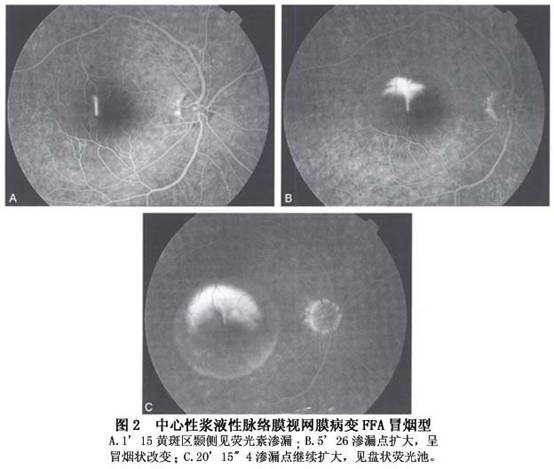
②喷出型(又称冒烟型):呈冒烟状,是由于FFA后期染料进入脱离的视网膜下间隙内形成一盘状荧光池所致,占10%~20%(图2)。
③不典型渗漏点型:病变常呈丛状分布,呈外围亮中央黑的荧光染色点和(或)窗样缺损样或玻璃膜疣状荧光亮点,渗漏不明显或极缓慢,不伴盘状浆液性视网膜脱离,多见于慢性复发性、亚急性或恢复期病例。
同一眼内的渗漏点可以多个,以上3种类型的渗漏也可以同时存在,均在荧光造影静脉期后出现,仅极少数在动脉期出现,这是中浆与脉络膜新生血管膜的重要鉴别点,后者的渗漏时间在动脉早期。
(2)局限区RPE渗漏染色型:表现为局限性RPE强荧光染色,渗漏十分缓慢,相应区伴或不伴盘状浆液性视网膜脱离,常伴发广泛RPE失代偿和(或)RPE萎缩带。
(3)RPE浆液性脱离型:FFA早期即显荧光,并逐渐增强,造影后期呈界限清楚、形态大小不变、染色均匀的荧光池,有些病例可以在脱离的RPE上同时伴浆液性视网膜脱离,这种情况下FFA早期出现渗漏点,后期有盘状荧光。
(4)混合复杂型:除了有渗漏性病变[渗漏点和(或)RPE染色和(或)RPE脱离]外,还伴发RPE萎缩带和(或)下方周边部浆液性视网膜脱离。RPE萎缩带范围可以很广,由后极部向下方延伸,有时周边部眼底可有三角综合征的表现。
(5)正常荧光造影所见型:尽管较少见,但也确实存在。推测可能是RPE屏障功能尚未明显损害,不足以渗漏荧光素,但可以渗漏水分子,或是因为RPE渗漏十分缓慢,观察时间不够长,或已是恢复期,渗漏点已封闭,视网膜下液尚未完全吸收的缘故。
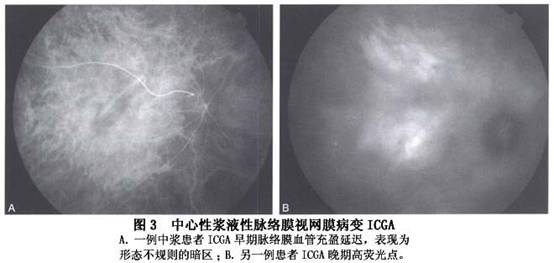
2.吲哚青绿荧光血管造影 1986年,Hayashi应用吲哚青绿荧光血管造影(ICGA)观察了5例CSC患者,首先提出中浆视网膜色素上皮功能的损害与脉络膜循环障碍有关。目前ICGA已成为研究CSC病理改变的重要方法,也是诊断该病的主要手段之一,尤其是对于临床表现不典型如老年患者或伴有不典型色素上皮萎缩的CSC患者。中浆的ICGA主要表现有:
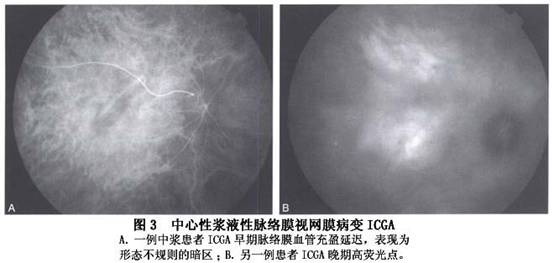
(1)脉络膜血管低灌注:ICGA早期可见到1处或多处脉络膜血管充盈延迟,呈形态不规则的暗区,直径1~1.5PD,持续10~15s后暗区逐渐消失。FFA于背景期在相应位置出现弱荧光区,迅速消失。
(2)脉络膜血管高渗透:在ICGA早期显示后极部1处或多处异常脉络膜强荧光,有些强荧光区与脉络膜低灌注区明显相关,紧邻于脉络膜低灌注区,或与低灌注区重合。部分强荧光区中可见扩张的脉络膜血管。FFA于相应部位出现点或片状强荧光,出现时间与ICGA一致,但病灶数量一般少于ICGA(图3)。
(3)荧光渗漏:ICGA晚期弱荧光区内出现孤立的强荧光点。
(4)RPE脱离:ICGA早期表现为强荧光,范围略大于FFA,晚期呈弱荧光表现。
(5)视网膜神经上皮脱离:ICGA晚期后极部呈现圆形或类圆形强荧光,形态规则,边缘光滑,直径2~4PD,与无赤光检查中“盘状脱离”的形态基本一致。
3.中心视野 急性期存在相对或绝对中心暗点,尤其是Amsler表检查暗点更明确,且有视物变形,恢复期后中心视野可以正常。但是对于病程长的病例,或反复多次发作病例,中心视野可能存在相对的暗点。有的病例视力恢复很好,但Amsler表检查中心相对暗点仍存在,视物变形更多见,对比敏感度、后像恢复时间等常不可能完全恢复。
中心暗点扩大的鉴别诊断
中心暗点或弓形暗点:多发性一过性白点综合征视野检查可见弓形暗点、旁中心暗点或中心暗点。大多数病人主诉为视力突然下降和闪光感,部分病人可出现视野暗点。视力下降范围可为1.0~0.05,但多为轻、中度下降。眼前段检查正常。眼底检查可见许多白色点状病灶,位于视网膜的深层及RPE,多分布在血管弓附近的后极部和黄斑周围,但不侵犯中心凹,赤道部附近的病灶少而稀疏。典型的病灶为近似圆形,大小不等,为100~500µm,色淡且边界模糊,极似低功率激光在视网膜上形成的光凝斑。中心凹处常可见细小的色素颗粒。部分病例视盘边界不清,在急性期可见玻璃体有少量细胞,少数病例可见血管白鞘形成。
中心暗点以及屈光度的改变:即葡萄膜恶性黑色素瘤(maligment melanoma of uvea),是成年人中最多见的一种恶性眼内肿瘤,在国外其发病率占眼内肿瘤的首位,在国内则仅次于视网膜母细胞瘤,居眼内肿瘤的第二位。此瘤的恶性程度高,易经血流转移,在成年人中又是比较多见,在临床工作中易和许多眼底疾病相混淆。因此,在眼科临床工作中应予充分重视。此病以中年以上患者为多。眼后极部是好发部位,向前则发病率依次递减。
1.荧光素眼底血管造影 FFA是确诊中浆的必不可少的手段,也是激光治疗中浆的依据。其表现形式多样,归纳起来有以下几种表现:
(1)渗漏点型:为CSC的典型表现。有3种渗漏点形态:
①圆点扩大型(又称墨渍弥散型):以染料渗漏的一点为中心向四周扩大,最常见,占70%~80%(图1)。
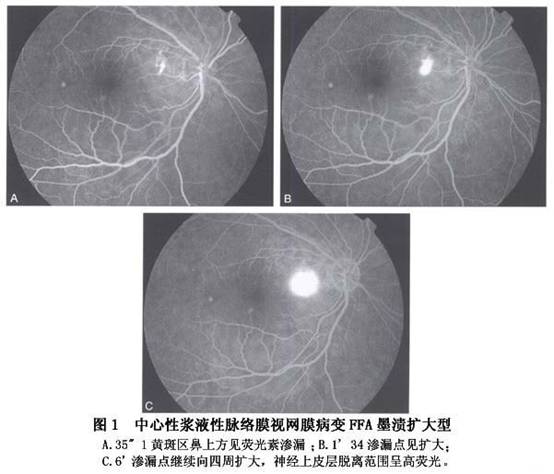
②喷出型(又称冒烟型):呈冒烟状,是由于FFA后期染料进入脱离的视网膜下间隙内形成一盘状荧光池所致,占10%~20%(图2)。
③不典型渗漏点型:病变常呈丛状分布,呈外围亮中央黑的荧光染色点和(或)窗样缺损样或玻璃膜疣状荧光亮点,渗漏不明显或极缓慢,不伴盘状浆液性视网膜脱离,多见于慢性复发性、亚急性或恢复期病例。
同一眼内的渗漏点可以多个,以上3种类型的渗漏也可以同时存在,均在荧光造影静脉期后出现,仅极少数在动脉期出现,这是中浆与脉络膜新生血管膜的重要鉴别点,后者的渗漏时间在动脉早期。
(2)局限区RPE渗漏染色型:表现为局限性RPE强荧光染色,渗漏十分缓慢,相应区伴或不伴盘状浆液性视网膜脱离,常伴发广泛RPE失代偿和(或)RPE萎缩带。
(3)RPE浆液性脱离型:FFA早期即显荧光,并逐渐增强,造影后期呈界限清楚、形态大小不变、染色均匀的荧光池,有些病例可以在脱离的RPE上同时伴浆液性视网膜脱离,这种情况下FFA早期出现渗漏点,后期有盘状荧光。
(4)混合复杂型:除了有渗漏性病变[渗漏点和(或)RPE染色和(或)RPE脱离]外,还伴发RPE萎缩带和(或)下方周边部浆液性视网膜脱离。RPE萎缩带范围可以很广,由后极部向下方延伸,有时周边部眼底可有三角综合征的表现。
(5)正常荧光造影所见型:尽管较少见,但也确实存在。推测可能是RPE屏障功能尚未明显损害,不足以渗漏荧光素,但可以渗漏水分子,或是因为RPE渗漏十分缓慢,观察时间不够长,或已是恢复期,渗漏点已封闭,视网膜下液尚未完全吸收的缘故。
2.吲哚青绿荧光血管造影 1986年,Hayashi应用吲哚青绿荧光血管造影(ICGA)观察了5例CSC患者,首先提出中浆视网膜色素上皮功能的损害与脉络膜循环障碍有关。目前ICGA已成为研究CSC病理改变的重要方法,也是诊断该病的主要手段之一,尤其是对于临床表现不典型如老年患者或伴有不典型色素上皮萎缩的CSC患者。中浆的ICGA主要表现有:
(1)脉络膜血管低灌注:ICGA早期可见到1处或多处脉络膜血管充盈延迟,呈形态不规则的暗区,直径1~1.5PD,持续10~15s后暗区逐渐消失。FFA于背景期在相应位置出现弱荧光区,迅速消失。
(2)脉络膜血管高渗透:在ICGA早期显示后极部1处或多处异常脉络膜强荧光,有些强荧光区与脉络膜低灌注区明显相关,紧邻于脉络膜低灌注区,或与低灌注区重合。部分强荧光区中可见扩张的脉络膜血管。FFA于相应部位出现点或片状强荧光,出现时间与ICGA一致,但病灶数量一般少于ICGA(图3)。
(3)荧光渗漏:ICGA晚期弱荧光区内出现孤立的强荧光点。
(4)RPE脱离:ICGA早期表现为强荧光,范围略大于FFA,晚期呈弱荧光表现。
(5)视网膜神经上皮脱离:ICGA晚期后极部呈现圆形或类圆形强荧光,形态规则,边缘光滑,直径2~4PD,与无赤光检查中“盘状脱离”的形态基本一致。
3.中心视野 急性期存在相对或绝对中心暗点,尤其是Amsler表检查暗点更明确,且有视物变形,恢复期后中心视野可以正常。但是对于病程长的病例,或反复多次发作病例,中心视野可能存在相对的暗点。有的病例视力恢复很好,但Amsler表检查中心相对暗点仍存在,视物变形更多见,对比敏感度、后像恢复时间等常不可能完全恢复。
中心暗点扩大的治疗和预防方法
预防及早期治疗为前题。平常要合理安排劳逸结合,避免诱发本病的诸多因素。万一患病后,也不必忧虑,应适当休息,避免过度用脑及体力劳动,少看电视及书报。
参看
- 小儿视网膜母细胞瘤
- 珠蛋白生成障碍性贫血视网膜病变
- 获得性视网膜大动脉瘤
- 色素性静脉旁视网膜脉络膜萎缩
- 回旋状脉络膜视网膜萎缩
- 霜样树枝状视网膜血管炎
- 视网膜下纤维化和葡萄膜炎综合征
- 点状内层脉络膜病变
- 急性视网膜色素上皮炎
- 鸟枪弹样视网膜脉络膜病变
- 视网膜血管炎
- 急性视网膜坏死综合征
- 玻璃体及视网膜脱离手术所致青光眼
- 视网膜毛细血管血管瘤
- 视网膜后膜
- 增生性玻璃体视网膜病变
- 脉络膜脱离型视网膜脱离
- 巨大裂孔性视网膜脱离
- 黄斑裂孔性视网膜脱离
- 获得性免疫缺陷综合征视网膜病变
- 白血病视网膜病变
- 红细胞增多症视网膜病变
- 主动脉弓综合征视网膜病变
- 动脉阻塞或狭窄视网膜病变
- 恶性高血压视网膜病变
- 高血压病视网膜病变
- 先天性视网膜劈裂症
- 获得性视网膜劈裂
- 视网膜下新生血管膜
- 中心性渗出性脉络膜视网膜病变
- 放射性视网膜病变
- 中心性浆液性脉络膜视网膜病变
- 眼部症状
| 关于“中心暗点扩大”的留言: | |
|
目前暂无留言 | |
| 添加留言 | |