病理生理学/急性肾功能衰竭的发病机制
| 医学电子书 >> 《病理生理学》 >> 肾功能不全 >> 急性肾功能衰竭 >> 急性肾功能衰竭的发病机制 |
| 病理生理学 |
|
|
|
急性肾功能衰竭的发病机制目前是指急性肾小管坏死引起的肾功能衰竭的发病机制。在探讨急性肾功能衰竭的发病机制时,除临床观察、尸体解剖或活体组织检查外,还常采用各种方法造成急性肾功能衰竭的动物模型,以供分析研究。例如可给动物注射升汞、硝酸氧铀(uranyl nitrate)、铅化合物等造成中毒性急性肾功能衰竭,或者用缩窄肾动脉,肾动脉内持续注入去甲肾上腺素、造成失血性休克等方法以引起缺血性肾功能衰竭,也可以肌肉内注入甘油造成肌红蛋白症并从而导致急性肾功能衰竭等。在上述动物模型中,由于引起肾脏损害的因素较为复杂,故任何一种实验模型都不能全面说明急性肾功能衰竭的发病机制而只能从某一个方面提示有关因素的作用。因此应当指出,下文所述急性肾功能衰竭的发病机制,是从不同动物实验模型中所得结果的综述,而这些实验资料也未必能充分阐明临床所见的急性肾功能衰竭的发病机制。
(一)原尿回漏入间质
应用显微穿刺法将14C-菊粉直接注入因缺血或肾动脉内注射硝酸氧铀而受损的大鼠一侧肾脏的肾小管腔后,可在对侧肾脏生成的尿液内发现有大量放射性菊粉排出。这证实受损肾脏的肾小管上皮细胞有较高的通透性,因而菊粉得以通过回漏而进入全身血液循环,并被对侧肾脏排出。所以有人认为,持续性肾缺血或肾毒物引起肾小管上皮坏死并进而导致急性肾功能衰竭时,肾小管管腔内原尿向肾间质的回漏,一方面可直接使尿量减少,另一方面又可通过形成肾间质水肿而压迫肾小管和阻碍原尿通过,其结果是肾小球囊内压增高,GFR进一步减少。但最近有人在缺血性及中毒性肾功能衰竭的实验中发现,在肾小管上皮细胞出现坏死以前已有尿生成减少。临床上给某些急性肾功能衰竭的患者施行肾包囊切除术以减轻肾间质水肿,也并不能改善肾脏泌尿功能。因此现在认为,肾小管坏死引起的原尿回漏,不是急性肾功能衰竭少尿的原发机制,但能使少尿加重。
(二)肾小管阻塞
异型输血、挤压伤等引起急性肾功能衰竭时,在病理组织切片中可发现有坏死脱落的上皮细胞碎片、肌红蛋白、血红蛋白等所形成的管型阻塞肾小管。在急性肾功能衰竭的动物实验中,也有人看到肾小管内有各种管型存在。因此,肾小管阻塞可能是引起急性肾功能衰竭时少尿的发病机制之一。肾小管阻塞后,可提高肾小管阻塞上段的管腔内压,从而使肾小球囊内压增高,GFR减少。但是在肾缺血及肾毒物引起急性肾功能衰竭的实验中,用显微穿剌术测定梗阻近侧的肾小管内压时,大部分实验资料表明管内压并不升高,甚至反而降低。有人认为这是通过管-球反馈调节机制(tubuloglo-merular feedbackmechanism)使肾小球动脉收缩,GFR减少所致。因此很难肯定肾小管阻塞引起急性肾功能衰竭时少尿的原发机制。实验还证明,当GFR恢复正常,原尿形成充足时,管型即可被冲走而不易形成肾小管阻塞。这更说明肾小管被管型阻塞是GFR减少的结果。但是在已有肾小管阻塞之后,则会促进肾功能衰竭的恶化。
(三)肾小球滤过功能障碍
在急性肾功能衰竭的发病机制中,肾小球滤过功能障碍日益受到重视。引起肾小球滤过功能障碍的主要因素有肾脏血液的灌流量减少,肾小球有效滤过压降低及肾小球滤过膜的通透性改变等,今分述如下。
1.肾脏血液灌流量减少 分别采用惰性气体洗出术(inert gas washout)、染料稀释法、同位素标记微球体灌注法及电磁流量计测定肾脏血液灌流量时,发现急性肾功能衰竭患者以及肾缺血或肾毒物引起急性肾功能衰竭的实物动物,均有肾脏血液灌流量的减少,而且一般约减少45~60%之多,其中以肾皮质血流量的减少最为明显,即出现了肾脏血流的异常分配,从而使肾脏泌尿功能发生严重障碍。但是应用双肼苯哒嗪、乙酰胆碱;前列腺素等治疗急性肾功能衰竭时,在肾脏血流量及肾皮质血流量增加的情况下,并不能提高GFR。因此,肾脏血液灌流量的减少可能不是急性肾功能衰竭的主要发病机制。
2.肾小球有效滤过压降低实验资料指出,肾缺血及肾毒物引起急性肾功能衰竭时,有时可见血液中儿茶酚胺及血管紧张素Ⅱ的含量增多,因而可能导致肾小球入球小动脉收缩,使肾小球有效滤过压和滤过率降低,其中,血管紧张素Ⅱ增多尤受重视。最近实验资料表明,急性肾功能衰竭时,主要是肾脏皮质外层血管紧张素的含量增多。近来还发现,肾脏组织内的肾素,在肾内也可形成血管紧张素Ⅱ,并从而引起入球小动脉收缩,使肾小球的血液灌流量减少,有效滤过压和滤过率降低。
急性肾功能衰竭时出现肾内肾素-血管紧张素系统活性增高,可能是通过管-球反馈调节机制所致。实验证明,肾缺血和肾毒物引起肾小管功能障碍后,近曲小管对钠的重吸收功能降低,远曲小管内的钠的浓度增高,从而使致密斑受到钠负荷的剌激而引起肾素分泌增多,肾内血管紧张素Ⅱ的形成也因而增多,其结果是入球小动脉收缩,肾小球有效滤过压及滤过率降低。
在急性肾功能衰竭的发病机制中,肾内肾素-血管紧张素系统的作用,并未完全肯定。例如,实验资料表明,慢性盐负荷肾内肾素耗竭时并不能防止某些实验性急性肾功能衰竭的发生,当肾组织中含有高浓度肾素时(进行性肾性血管性高血压),通常并不伴发急性肾功能衰竭。因此,这一问题尚待进一步探讨。
3.肾小球滤过膜通透性的改变实验证明,给狗的一侧肾动脉内持续滴注高浓度去甲肾上腺素造成急性肾功能衰竭时,用扫描电镜可观察到肾小球囊脏层上皮细胞出现明显的形态学改变——上皮细胞相互融合,正常的滤过缝隙消失。此时如给实验狗输入盐水使肾血流量增加,并不能增加尿量,因而认为肾小球的上述形态学改变,可能是造成肾小球滤过功能障碍的原因。但在其他动物模型中,肾小球一般并不出现这种形态学改变。也有人在缺血和中毒性肾功能衰竭的动物模型中,发现有肾小球毛细血管内皮细胞和肾小球囊上皮细胞的肿胀,认为这些变化能减少肾小球的血液灌流量,并改变滤过膜的通透性。但是一般认为这些改变只出现在急性肾功能衰竭的最初阶段,因而不是引起急性肾功能衰竭时GFR减少的主要机制。
综上所述,可见急性肾小管坏死所致肾功能衰竭的发病机制是复杂的。其中肾小球滤过功能障碍可能起着较重要的作用。引起肾小球滤过功能障碍的机制,除肾小球病变和肾血流量减少直接引起肾小球血液灌流量减少外,还可因肾小管受损,通过管-球反馈调节机制,引起肾内肾素-血管紧张素系统活性增高。从而导致入球小动脉收缩,使肾小球有效滤过压和滤过率持续降低。肾小管上皮细胞坏死引起的原尿回漏以及肾小管被管型阻塞,在急性肾功能衰竭的发病过程中,也可能起一定作用。图14-1可作为了解急性肾功能衰竭少尿发病机制的参考。应当注意,在少尿或无尿发生的同时,肾小球和/或肾小管的严重障碍也必然引起机体的环境紊乱,如氮质血症、水电解质和酸碱平衡紊乱等等。
当病变逐渐减轻,并开始出现肾小管上皮细胞的再生修复,GFR又逐渐恢复至正常时,急性肾功能衰竭患者即由少尿进入多尿期。多尿是由于再生的肾小管上皮细胞对水和电解质的重吸收功能尚不完善所致。待肾小管功能基本恢复正常后,肾脏泌尿功能和机体内环境才逐渐恢复正常。
在严重烧伤、创伤、大量失血及手术后,有些急性肾功能衰竭患者为非少尿型,其发病机制和体内机能代谢变化详见后文。
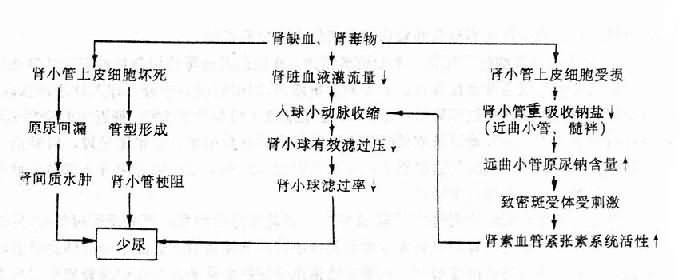
图14-1 急性肾小管坏死引起的肾功能衰竭时少尿发病机制示意图
还应当指出近年对急性肾功能衰竭病人的研究表明,病理组织学检查证明只有一部分病人的肾小管有真正的坏死,而不少病人的肾小管只有轻微的病变,甚至看不到病变。然而用电子显微镜观察时,则可见无明显坏死的肾小管上皮细胞的细胞器有损害,而且细胞生物化学方面的变化更为明显和广泛,因而有人认为,在这样的病人,急性肾功能衰竭的致病因素可能是肾内小血管的收缩和肾小管上皮细胞的重要功能的损害。
| 关于“病理生理学/急性肾功能衰竭的发病机制”的留言: | |
|
目前暂无留言 | |
| 添加留言 | |