病理生理学/肝性水肿
| 医学电子书 >> 《病理生理学》 >> 水肿 >> 常见水肿类型的特点和发病机制 >> 肝性水肿 |
| 病理生理学 |
|
|
肝原发疾病引起的体液异常积聚,称为肝性水肿(hepaticedema)。
(一)临床特点
往往以腹水为主要表现,下肢及皮下水肿不明显。若患者长期保持坐或立位,或因其它原因下肢静脉是明显淤血,则下肢皮下水肿也会明显。腹水病人因腹腔积液的牵张作用,加上肠道积气,可使腹部尤其两侧显着鼓胀;脐部外翻,腹腔内压过高易致肠疝,还可妨碍膈肌运动而影响呼吸。
腹水最常见的原因是肝硬变,但多见于失代偿期,代偿期很少有水肿,严重者还伴有胸水,也可致阴囊水肿。
(二)发病机制
肝性腹水的形成机制是多因素的:
1.肝静脉回流受阻和肝淋巴生成增多 肝血流1/3来自肝动脉,2/3来自门静脉,两路汇合于肝血窦,再至肝小叶的中央静脉,又汇集为小叶下静脉,最后联合成肝静脉,把来自肝的血送入下腔静脉。实验证明,肝静脉回流受阻可致肝淋巴生成增多并在腹腔积聚。用铝片环套在健康狗的下腔静脉胸段上,造成1/2(直径)环形狭窄,数天后出现腹水,水肿液由肝表面滴入腹腔,若先把肝移入胸腔再造成狭窄,则引起胸水而无腹水,表明水肿液来自肝。
窦后性肝硬变时肝静脉回流受阻是因广泛结缔组织增生和收缩,以及再生的肝细胞结节压迫肝静脉分支和肝血窦,致血管偏位,扭曲、闭塞或消失。回流受阻使肝静脉压升高,逆向传递至肝血窦,加上肝动脉压的向前传递,肝血窦内压乃明显上升而引起过多液体滤出,淋巴回流加速也未能充分排引,滞积的液体乃经包膜渗出,由于表面滴入腹腔而形成腹水。
2.门静脉高压和肠系膜淋巴生成增多当门静脉高压时,肠系膜区的毛细血管流体静压随而增高,液体由毛细血管滤出明显增多,肠淋巴生成增多超过淋巴回流的代偿,导致壁水肿并滤入腹腔参与腹水的形成。
3.钠水滞留上述两原发因素造成腹水后,血浆容量随之下降,钠水滞留是对后者的代偿反应。若原发因素未消除,则钠水滞留就成为腹水进一步发展的重要因素。过量钠水滞留加剧门静脉高压并使肝窦内压进一步升高,加速肝和肠系膜淋巴的生成,从而促进腹水发展。钠水滞留是因肾排钠水减少,后者又是由于醛固酮增多,包括分泌增多和肝灭活减少,此外ADH也参与钠水滞留的机制,至于利钠激素或心房肽有无分泌减少,尚待确定。
4.有关“有效胶体渗透压的下降”肝硬变时因肝合成白蛋白减少,可导致低蛋白血症。肝淋巴带走大量白蛋白丢失于腹腔,以及钠水滞留的稀释作用,也使低蛋白血症进一步加重。低蛋白血症导致血浆胶体渗透压下降,一直被认为是腹水基本成因之一。但近来有人提出相反主张,认为消化道的毛细血管壁尤其肝窦壁对血浆蛋白有较大通透性,因而平时该区组织间液的蛋白含量相当高,但在肝硬变时则可随着低蛋白血症的发展而相应下降。测算的结果表明的确如此,尤其是门静脉区组织的情况更是如此,以致肝窦和肠毛细血管有效胶体渗透压实际是增高了,而不是下降,对腹水形成并无促进作用。
可见,肝硬变时腹水形成机制是综合的,原发因素是肝内血管阻塞导致肝窦和肝外门静脉区毛细血管床流体静压增高;继发因素是钠水滞留,低蛋白血症的作用尚待确定。现把其综合机制用图解(图7-5)表示如下:
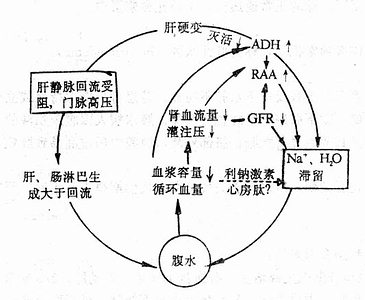
图7-5 肝硬变时腹水发生发展综合机制示意图
(三)肝性水肿的治疗原则
除改善肝功能和控制原发疾病之外,可根据发病机制采取下列措施:①限制钠盐和水摄入;②利尿:在限制钠水的同时投以利尿药很有效果;③腹腔穿剌:一般不采用,但腹水过多妨碍呼吸和病人明显不适、投利尿药无效或有副反应时,可慎用。速度不宜过快,反复小量抽放,效果尚佳;④门-腔静脉吻合分流术;把门静脉血液直接分流到下腔静脉中,使门静脉减压,一般以侧-侧门腔静脉吻合术较为优越。
参看
| 关于“病理生理学/肝性水肿”的留言: | |
|
目前暂无留言 | |
| 添加留言 | |