妇产科学/胎盘早剥
| 医学电子书 >> 《妇产科学》 >> 异常妊娠 >> 胎盘早剥 |
| 妇产科学 |
|
|
妊娠20周后或分娩期,正常位置的胎盘在胎儿娩出前部分或全部与子宫壁剥离,称为胎盘早剥。胎盘早剥为妊娠晚期的一种严重并发症,往往病急,进展快,如处理不及时,可威胁母儿生命。多见于经产妇,再次妊娠时易再发。
一、病因
胎盘早剥的发生可能与以下几种因素有关,但其发病机理尚未能完全阐明。
(一)血管病变 从临床观察胎盘早期剥离的病人中并发重度妊高征、慢性高血压及慢性肾脏疾病,尤其已发生全身血管病变者居多。当底蜕膜螺旋小动脉痉挛或硬化,引起远端毛细血管缺血坏死以致破裂出血,血液流到底蜕膜层形成血肿,便引起胎盘与子宫壁剥离。
(二)宫腔压力骤降 羊水过多破膜后大量羊水突然流出,或双胎妊娠第一胎儿娩出过快,均可因宫腔压力骤降、宫腔体积突然缩小而引起胎盘早剥。
(三)外伤 腹部直接接受撞击,或粗暴的外倒转术纠正胎位时,亦可造成胎盘早剥。
(四)脐带因素 脐带过短、绕颈、绕肢体,胎儿下降时牵拉而致胎盘早剥。
二、类型及病理
胎盘早剥的主要病理变化是底蜕膜层出血,形成血肿,使胎盘自附着处剥离。如剥离面小,血浆很快凝固,临床可无症状。如果胎盘剥离面大,继续出血,则形成胎盘后血肿,使胎盘剥离部分不断扩大,出血逐渐增多,当血液冲开胎盘边缘,沿胎膜与子宫壁之间向子宫颈口外流出,即为显性出血。如胎盘边缘仍附着于子宫壁上,或胎盘与子宫壁未分离或胎儿头部已固定于骨盆入口,都能使胎盘后血液不能外流,面积聚于胎盘与子宫壁之间,即隐性出血。此时由于血液不能外流,胎盘后积血增多,子宫底也随之升高,当内出血过多时,血液仍可冲开胎盘边缘,向宫颈口外流,形成混合性出血(图94)。有时出血穿破羊膜溢入羊水中,使羊水变成血性。
胎盘早剥发生内出血时,血液积聚于胎盘子宫壁之间,压力逐渐增大而使之侵入子宫肌层,引起肌纤维分离,还可断裂、变性。血液侵润深达子宫浆膜层时,子宫表面出现紫色瘀斑,尤其在胎盘附着处特别显著,称为子宫胎盘卒中。更严重时,血液可从子宫壁层渗入阔韧带以及输卵管系膜等处,甚至可能经输卵管流入腹腔。
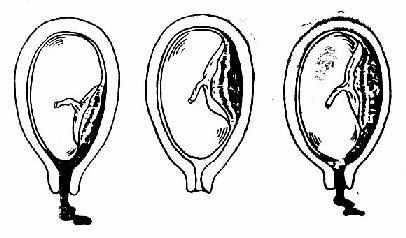
(1)显性出血 (2)隐性出血 (3)混合性出血
图94 胎盘早期剥离的类型
严重的胎盘早剥往往发生凝血功能障碍,主要是由于从剥离处的胎盘绒毛和蜕膜中释放大量的组织凝血活酶,进入母体循环内,激活凝血系统而发生播散性血管内凝血(DIC)。胎盘早剥持续的时间越长,促凝物质陆续不断地进入母体循环内,DIC也在不停地发展,病情即随之加剧。
三、临床表现
由于胎盘早剥后出血情况的不同,患者的局部与全身表现亦有轻重差异。
(一)轻型 以外出血为主,一般胎盘剥离面不超过胎盘的1/3,多见于分娩期。主要症状为阴道流血,出血量较多,色暗红,可伴有轻度腹痛或无明显腹痛,患者的贫血不显著。腹部检查:子宫软,压痛不明显或仅有轻度局限性压痛(胎盘早剥部)。其大小与妊娠月份相符,胎位、胎心音清楚,但如出血量较多,则胎心率可有改变。短时间内结束分娩,产后检查胎盘,可见胎盘面上有凝血块及压迹。
(二)重型 以隐性出血为主,胎盘剥离面超过1/3,同时有较大的胎盘后血肿,多见于重度妊高征。主要症状为突然发生的持续性腹痛或/及腰酸、腰痛,其程度因剥离面大小及胎盘后积血多少而不同,积血越多疼痛越剧烈。严重时可恶心、呕吐,以致出冷汗、面色苍白,脉弱、血压下降等休克状态。可无阴道出血或只有少量的阴道出血,贫血程度与外出血量不相符。腹部检查,子宫触诊硬如板状,有压痛,尤以胎盘附着处最为明显,但如胎盘附着于子宫后壁,则子宫压缩多不明显。子宫比妊娠月份大,而且随着病情的发展,胎盘后血肿不断的增大,宫底也随之相应升高,压痛也更加明显。偶见宫缩,但子宫于间歇期不能很好放松,而处高张状态,因此胎位摸不清楚。如胎盘剥离面超过1/2以上,胎儿多因严重宫内窘迫而死亡。
四、辅助检查
(一)超声检查 重型胎盘早剥根据临床检查即可确诊,对于临床表现不严重,检查不能确诊者,如有条件可作超声检查。超声声象图有下列表现:①胎盘后血肿形成时,胎盘与子宫壁间出现液性暗区,暗区常不只一处,界限不太清楚;②胎盘显示比一般增厚;③绒毛板向羊膜腔凸出;④超声检查有无胎动及胎心搏动还可以了解胎儿的存活情况。
(二)化验检查 化验检查主要了解病人贫血程度及凝血功能状态,作血常规、血小板、出凝血时间及血纤维蛋白原等有关DIC化验;作尿常规,了解肾脏情况。在重型胎盘早剥病人,尿蛋白常为阳性、(++)或更多。对急症病人,可采用操作简便的全血凝块观察及溶解试验估计纤维蛋白原含量,以便及早诊断是否并发凝血障碍。
五、诊断与鉴别诊断
轻型胎盘早期剥离症状不典型,诊断往往较困难,可通过病史、临床检查及超声检查与前置胎盘鉴别。重型胎盘早剥应与子宫破裂及前置胎盘鉴别。
重型胎盘早期剥离的鉴别诊断
| 前置胎盘 | 胎盘早剥 | 先兆子宫破裂 | |
| 与发病有关因素 腹痛 阴道出血 子宫 胎位胎心 阴道检查 胎盘检查 |
经产妇多见 无腹痛 外出血,阴道出血量与全身失血症状成正比 子宫软,与妊娠月份一致 胎位清楚,胎心音一般正常 于子宫口内可触及胎盘组织 无凝血块压迹;胎膜破口距胎盘边缘在7cm以内 |
常伴发于妊高征或外伤史 发病急,剧烈腹痛 有内、外出血,以内出血为主,阴道出血量与全身失血症状不成正比,严重时也可出现血尿 子宫板样硬,有压痛,可比妊娠月份大 胎位不清,胎心音弱或消失 无胎盘组织触及 早剥部分有凝血块压迹 |
有头盆不称、分娩梗阻或剖宫产史 强烈子宫收缩,烦燥不安 少量阴道出血、可出现血尿 可见病理缩复环,子宫下段有压痛 胎位尚清楚,胎儿有宫内窘迫 无胎盘组织触及 无特殊变化 |
六、并发症
(一)DIC与凝血功能障碍 对胎盘早剥的病人从入院到产后都应密切观察,结合化验结果,注意DIC的发生及凝血功能障碍的出现。
(二)产后出血 产后子宫收缩乏力或凝血功能障碍均可发生产后大出血。
(三)急性肾功能衰竭 失血过多,休克时间长及DIC,均可直接影响肾脏的血液灌流量。严重时可使双侧肾皮质或肾小管发生缺血性坏死,临床上出现少尿或无尿以及血液化学变化等急性肾功能衰竭现象。
七、预防
加强产前检查,积极预防及治疗妊高征:对合并慢性高血压、慢性肾炎等高危妊娠应加强管理;妊娠晚期避免仰卧及腹部外伤;胎位异常作外倒转术纠正胎位时,操作必须轻柔;处理羊水过多或双胎分娩时避免宫腔压力骤然降低。
八、处理
(一)纠正休克 处于休克状态者,应积极补充血容量,尽量用鲜血,以补充血容量及凝血因子。
(二)及时终止妊娠 胎盘早剥患者及其胎儿的预后与诊断的迟早、处理是否及时有密切关系。在胎儿未娩出前,由于子宫不能充分收缩,胎盘继续剥离,难以控制出血,距分娩时间越久,病情越趋严重,并发凝血功能障碍等合并症的机会也越多。因此,一旦确诊后,应及时终止妊娠。终止妊娠的方式可按患者的具体情况选择。
1.经阴道娩出 经产妇一般情况较好或初产妇轻度胎盘早剥、宫口已开大、估计短时间内能迅速分娩者可以经阴道分娩。先行破膜,使羊水徐徐流出,缩减子宫容积,压迫胎盘使之不再继续剥离,并可促进子宫收缩,诱发或加速分娩。破膜后用腹带包裹腹部,密切观察患者的血压、脉搏、宫底高度、宫体压痛、阴道出血及胎心音等变化,必要时还可以用静脉滴注催产素,以缩短产程。
2.剖宫产 重型胎盘早剥,尤其是初产妇,不能在短时间内结束分娩者;轻型胎盘早剥,胎儿存活,但有宫内窘迫,需要抢救胎儿者;或破膜后产程无进展,产妇情况恶化(不论胎儿存亡),均应及时行剖宫产术。术中发现子宫胎盘卒中,多数不影响宫缩。若取出胎儿、胎盘后,宫缩不佳,应用大量宫缩剂,按摩子宫或/及在宫壁内注射子宫收缩剂,大多数经过积极处理,宫缩好转,流血自止;若子宫仍不收缩或出血多,血液不凝,出血不能控制,则应在输入新鲜血的同时作子宫切除术。
(三)防止产后出血 胎盘早剥患者常易发生产后出血,故在分娩后及时使用子宫收缩剂如催产素、麦角新硷等。如经各种措施仍未能控制出血,子宫收缩不佳,须及时作子宫切除术。如大量出血且无凝血块应考虑凝血功能障碍,按凝血障碍处理。
(四)凝血功能障碍的处理 重点是去除病因,即终止妊娠,必要时去子宫;输新鲜血,补充凝血因子,慎用肝素。
参考
| 关于“妇产科学/胎盘早剥”的留言: | |
|
目前暂无留言 | |
| 添加留言 | |