小脑扁桃体疝
小脑扁桃体疝又称Arnold-Chiari畸形,这是一种常与颅底凹陷畸形伴发的中枢神经系统发育异常。
【诊断】
为明确诊断和鉴别诊断需要,可作磁共振成像,CT扫描,椎动脉造影,对有颅内压增高的患者,检查时要注意突然呼吸停止,故应谨慎从事并有应急措施。
【治疗措施】
本病并非一经诊断都需手术治疗,因为有相当多的病例,临床症状并不严重。对于年龄较小或较长者,应密切观察。仅对症状和体征严重者,方可施行手术。手术的目的是解除对神经组织的压迫,重建脑脊液循环通路,并对不稳定的枕颈关节加以固定。
手术适应证 (1)延髓、上颈脊髓受压;(2)小脑和脑神经症状进行性加重;(3)脑脊液循环障碍,颅内压增高;(4)寰枢椎脱位或不稳。
手术方法 主要为枕骨部分切除以扩大枕大孔,以及寰椎后弓切除减压术。硬脑脊膜应广泛切开,分离粘连,探查第四脑室正中孔,如粘连闭塞,应小心分离扩张,使之通畅。不能解除梗阻者则应考虑重建脑脊液循环通路的分流手术。对不稳定的寰枢椎脱位,则行枕骨和颈椎融合术。
现将本手术介绍如下:
手术步骤
术前准备,麻醉和体位同颈椎后路手术。
1.切口和显露:切口包括枕部和颈椎两部分,自枕骨粗隆正中向下至颈6~7作纵行切开,显露枕骨、枕骨大孔后缘、寰椎后弓及第二至第六或第七颈椎棘突(图1)。显露方法同前。

图1 枕颈部手术显露
2.枕骨大孔扩大和寰椎后弓切除:显露和切除方法同前。枕骨大孔切开范围应足够大。通常自枕骨大孔向上咬除2.5cm~3.0cm,其宽度为3.0cm~4.0cm,使枕颈区获得充分减压。
3.脊髓空洞蛛网膜下腔分流术:根据磁共振图像,选择脊髓空洞明显节段。注意保护颈2和颈3。最首选部位在颈4~5或颈5~6,或颈4、5~6节段。切除椎板显露硬膜,切开硬膜,将硬膜切开边缘贯穿以细丝线向两侧分开以作牵引,即显露膨胀的脊髓。观察脊髓表面血管分布状况,选其无血管区,先用细针头刺入脊髓内并轻加吸引可见黄色液体抽出,即表示脊髓空洞所在部位。用锐薄尖刀在针孔处切入脊髓,轻轻切开2.0cm~3.0cm(注意绝不可用力以防止损伤)。将硅胶管或片,长约3.0cm直径1.0mm自脊髓后切口伸入并向下方,深入洞内2.0cm~3.0cm,另一端贯以3-0号细线缝合在蛛网膜上(图2)。最后缝合硬膜。

图2 枕骨大孔扩大,寰椎后弓切除枕颈融合及蛛网膜下腔引流术
4.枕颈融合。
术中注意事项和并发症
1.手术必须注意枕颈部减压的有效性,枕骨大孔切开扩大范围除要足够大之外,也应考虑到枕骨植骨融合处的稳定问题。
2.脊髓后背侧切开,必须选择在无血管区和脊髓空洞部位,防止出血影响手术操作和确保引流部位的准确性。脊髓操作的任何粗糙动作都是造成脊髓损伤的因素。如果应用手术显微镜施行手术则更为准确,损伤更小。
术后处理
本手术操作技术复杂,显露范围大,时间长,对脊髓捣动多,术后应用地塞米松和速尿等脱水剂5~7天,常规应用预防剂量抗生素,术后10天拆线,改用头颈胸石膏固定3个月。
【病理改变】
小脑扁桃体疝是由于后颅凹中线结构在胚胎期的发育异常,其主要病理变化为小脑扁桃体呈舌状向下延长,与延髓下段一并越出枕骨大孔而进入椎管内,与其延续的桥脑和小脑蚓部亦随之向下移位,亦可能造成导水管和第四脑室变形,枕大孔与椎管始部的蛛网膜下腔狭窄等一系列变化。扁桃体疝有的低至枢椎或更低水平。重型者,可见部分下蚓部也疝入椎管内。由于上述的改变,使舌咽、迷走、副、舌下神经等脑神经,上部颈脊髓神经根被牵下移;枕大孔和颈上段椎管被填塞引起脑积水。本病若与脊髓脊膜膨出、其他枕大孔区畸形伴发,则症状出现较单纯者早而重。依据病理变化可分为A型(合并脊髓空洞)及B型(单纯扁桃体疝)(图1)。
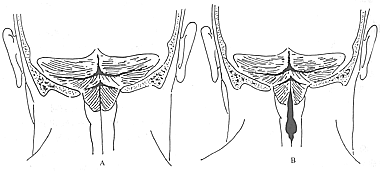
图1 Arnold-Chiari畸形
A:A型畸形;B:B型畸形
【临床表现】
由于脑干、上颈脊髓受压,神经组织缺血,脑神经-脊神经受累和脑脊液循环受阻,通常出现下列症状。
延髓、上颈脊髓受压症状 表现为某一侧或四肢运动同感觉有不同程度的障碍,腱反射亢进,病理反射阳性,膀胱及肛门括约肌功能障碍、呼吸困难等。
脑神经、上颈神经症状 表现为面部麻木、复视、耳鸣、听力障碍、发音及吞咽困难、枕下部疼痛等。
小脑症状 表现为眼球震颤、步态不稳或失调等。
颅内高压征 由于脑干和上颈段受压变扁、周围的蛛网膜粘连增厚,有时可形成囊肿;延髓和颈脊髓可因受压而缺血及脑脊液压力的影响,形成继发性空洞病变、颈脊髓积水等。