性分化
| A+医学百科 >> 性分化 |
性分化(sex differentiation),雌雄异体动物发育为不同性别个体的现象。性决定的因素有遗传和环境。在哺乳动物性别由性染色体决定。雌雄异体的动物,大部分个体不是雄性(男性)就是雌性(女性)。染色体的异常、激素的失调等可导致性分化的异常,同一个体同时有两性性腺或性腺与外生殖器表现不一致,即两性畸形。
性别可从不同角度分析。最基本的是染色体性别,其他如性腺性别,内、外生殖器性别,性激素性别,社会性别,心理性别等,在正常时以上六种性别是一致的。社会性别、心理性别的建立与外生殖器性别关系最大,这又与性激素状态有关,最终又决定于染色体是否正常。
性别的决定 性别于精卵结合时即已决定。性染色体为XX者发育为女性,为XY者发育为男性。
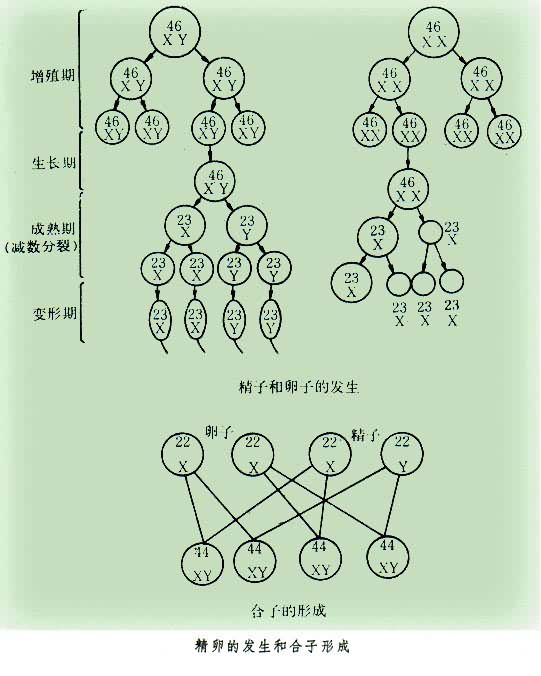
精子在男性睾丸精网小管内形成,其发育分几个阶段,首先是精母细胞发生(增殖期)。原始精原细胞通过有丝分裂而不断增殖。其次为生长期,精原细胞体积增大,最后一代精原细胞形成初级精母细胞。随后是成熟期,初期精母细胞移向管腔,并进行减数分裂。染色体复制,含两条染色单体。同源染色体配对。初级精母细胞第一次减数分裂后形成染色体数目仅为原有数目之半(23个二分体)的两个次级精母细胞,其中一个带X染色体,另一个带Y染色体。第二次减数分裂后共形成4个具有一套单倍体(23个单分体)的精细胞,精细胞变形发育成为精子。带X染色体的精子使卵受精,生成的合子发育为女性,带Y染色体的精子使卵受精,合子发育为男性。
月经来前的第14天排卵,初级卵母细胞的成熟分裂发生在排卵之前,第一次减数分裂后形成染色体数为原来的半数(即23,X)的一个次级卵母细胞及很小的第一极体。排卵时次级卵母细胞及第一极体排出,若卵母细胞与精子相遇而受精,即完成第二次减数分裂(见图)。
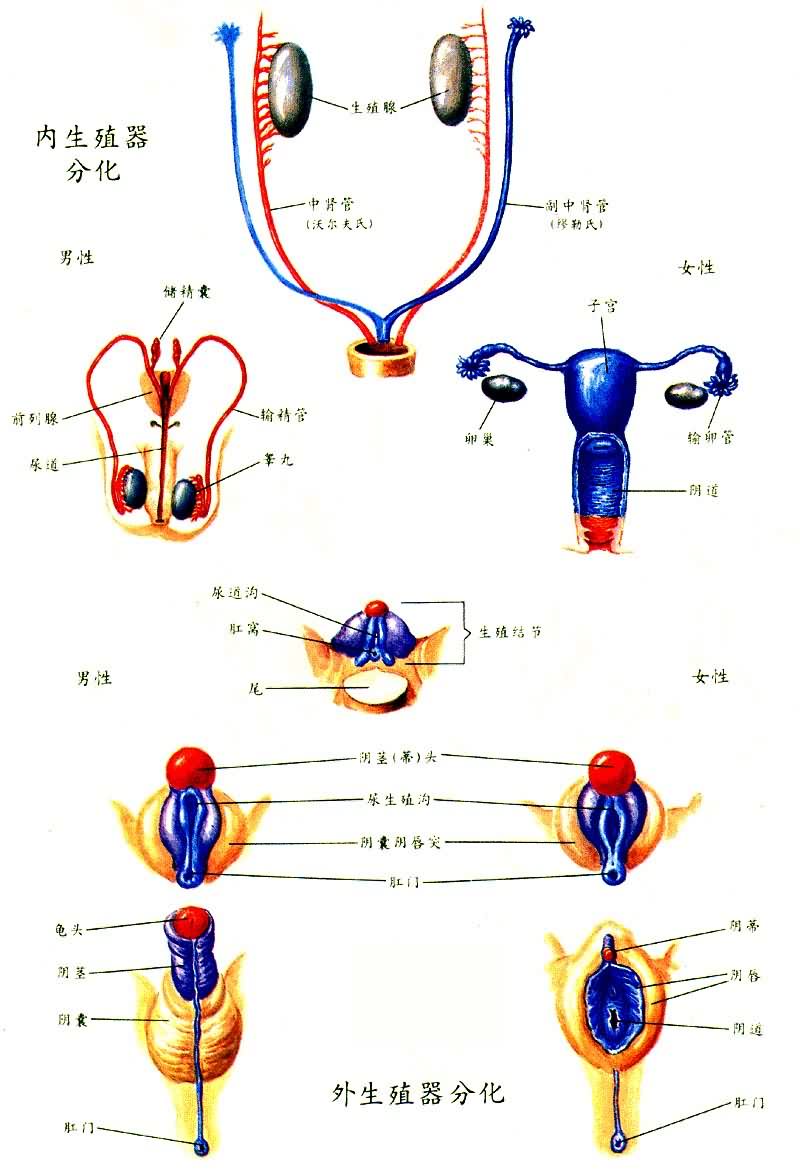
生殖系统器官的胚胎发育 男女两性的性腺均来源于胚胎时期的生殖嵴,或性腺始基,包括表面的一层生成上皮,中胚层细胞形成的高质和原始生殖细胞。原始生殖细胞来源于卵黄囊的上皮,迁移到生殖嵴性腺的分化取决于细胞膜上的一种糖蛋白,称组织相容性Y抗原(H-Y抗原),只存在于雄性动物,在人类H-Y抗原只存在于有Y染色体的胚胎中。如果染色体为46,+XY,原始生殖细胞膜及原始生殖腺的细胞膜都具有H-Y抗原,H-Y抗原与H-Y受体互相识别,互相作用,使无性别期的原始生殖细胞发育为精原细胞,在胚胎7周原始性腺分化为睾丸。如果无H-Y抗原,原始生殖细胞进入性腺即成为卵原细胞。随之带入的一些中胚叶细胞将成为颗粒细胞,并以卵原细胞为中心组成卵泡,到胚胎8周时原始生殖腺分化为卵巢。
H-Y抗原的表达必须具备 H-Y抗原结构基因及H-Y调控基因。大多数学者认为前者位于 Y染色体短臂的近端着线点,后者位于X染色体,异常情况下H-Y结构基因可易位到 X染色体或常染色体。如果这些基因缺乏、丢失(如45,XO)或缺乏H-Y表达所需基因(46XY性腺单纯发育不良),性腺将自动发育为卵巢,这种卵巢多发育不良或在不同阶段退化,表现为原发闭经,雌激素水平低落,或过早绝精。
胚胎早期,男女两性都有一对中肾管(沃尔夫氏管)和一对副中肾管(米勒氏管),后男性的副中肾管退化,而女性的中肾管退化。生殖道和外阴的发育又取决于有没有正常的睾丸。睾丸的雄激素及其分泌的因子起主导作用。如果没有睾丸中曲精细管支持细胞产生的米勒氏管抑制因子(MIS),促使米勒氏管退化(如特纳氏综合征,染色体为45,XO,卵巢退化,又无(MIS)),则米勒氏管自动发育为女性生殖道。如果没有睾丸雄激素的影响,男性生殖道将不能发育,而且外阴也会自动形成女性外阴。雄激素的发挥作用还有赖于雄激素受体(一种蛋白质),受体的基因在 X染色体的Tfm位点。因此X染色体不仅与个体向女性分化有关,亦与向男性分化有关。雄激素受体缺乏则靶器官对雄激素不敏感,如睾丸女性化综合征(见两性畸形)。
男性生殖系统的胚胎发育 在7周的男性胚胎,无性别的生殖腺分化为睾丸。男性生殖器官主要由中肾管发育而来。其发育有赖于睾丸间质细胞分泌的雄激素。在男性,中肾管的一部分与睾丸网相连,形成睾丸输出管。并形成迂曲的附睾管,后段仍直行,形成输精管,输精管和射精管由中肾管末端形成。精囊自输精管壶腹处突出形成,睾丸最初形成于脊柱两侧,膈肌下后腹壁处。以后逐渐下降。胎儿4~6个月时,睾丸接近腹股沟管内环,7~9个月时降入阴囊,即使刚出生时未降入阴囊,亦多于短时间内下降。副中肾管退化仅残留末端,在尿道后壁形成前列腺小囊或男性阴道。米勒氏结节(两侧副中肾管尾端与泌尿生殖窦相连接处细胞增生而成的结节)形成尿道嵴和精阜。
男性外生殖器的分化有赖于睾丸雄激素及细胞内的5-α-还原酶将睾酮还原为二氢睾酮,后者与靶组织的受体结合后使尿生殖窦的一部分分化为男性尿道及前列腺。尿道褶及生殖隆起合并成阴茎海绵体及阴囊,生殖管开口与尿道不分离,尿道沟成男性尿道,生殖结节肥大成阴茎头。支配5-α-还原酶的基因位于正常染色体上,此基因缺失或无雄激素或无雄激素受体,则外阴呈女性形(如睾丸女性化综合征、XY单纯性腺发育不良)。
女性生殖系统的胚胎发育 卵巢来自胚胎的生殖嵴,深部的无性别期生殖腺,3个月时开始分化,这些细胞并不排列成索,却集成许多细胞小团,形成卵原细胞及卵泡。在女性,中肾管退化,与卵巢相接处的中肾上管萎缩成为卵巢冠,在输卵管附近者退化为卵巢冠横管、卵巢旁体,在阴道前侧壁为卵巢冠纵管(加特纳氏管)。输卵管、子宫、阴道的上段来自副中肾管。副中肾管头端始终不闭合,与腹腔相通,发育为输卵管伞端;后来两侧中下部融合,发育为两侧输卵管、子宫及阴道上4/5。泌尿生殖窦来自后肠末段,后演变为膀胱、尿道、阴道前庭和阴道下段。最初,两侧副中肾管融合部位的中间有隔,胚胎第10周时中隔开始吸收消失,若不消失即成异常。两侧副中肾管尾端与泌尿生殖窦相连接处的细胞增生成为结节(米勒氏结节)后增厚穿通,与副中肾管相连,成为阴道中间段。泌尿生殖窦顶端背侧细胞增生,向上凹陷,与米勒氏结节相通,发育为阴道下1/5及处女膜。胚胎第3~4周时脐与尾芽之间出现生殖结节,40~50天时分化为阴蒂。无5-α-二氢睾酮存在时,生殖褶发育为小阴唇,生殖隆起发育为大阴唇,外阴的小阴唇、阴道口与尿道口分离,生殖结节不肥大而成阴蒂。其形成无需性腺的控制。
|
|||||||||||||||||||||||
| 关于“性分化”的留言: | |
|
目前暂无留言 | |
| 添加留言 | |